STRONG-HF研究透過多國臨床試驗,證實了在急性心衰後快速增加治療劑量、以生物標記(包括NT-pro-BNP)為導向的治療策略,與常規護理相比,能顯著改善患者預後。該策略在提高生存率和降低再入院率方面顯示出顯著效果,為心衰患者提供了一個重要的治療窗口,優化了指南導向的醫療治療(GDMT),從而開啟了改善生命質量的新篇章。
https://diagnostics.roche.com/global/en/article-listing/health-topics/cardiac/strong-hf-biomarker-led-post-acute-hf-treatment.html
本翻譯僅作學術交流用,無商業意圖,請勿轉載,如有疑議問請來信
什麼是STRONG-HF?
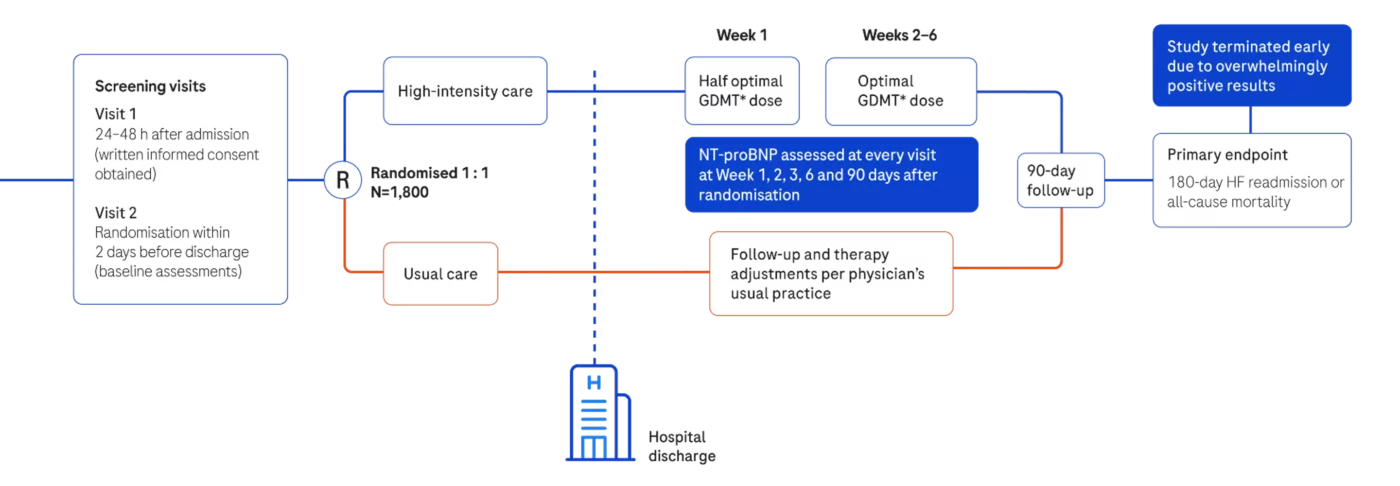
STRONG-HF研究是一項多國家、開放標籤、隨機臨床試驗,旨在評估急性心衰後,與常規護理相比,快速增加治療劑量、生物標誌物引導(包括NT-pro-BNP)的安全性和有效性。
STRONG-HF計劃招募1800名患者
在招募了1000多名患者後,研究的數據和安全監控委員會建議提前終止研究,因為組間差異大於預期,這意味著在急性心衰入院後,進行密集隨訪並快速增加GDMT劑量在臨床上具有重要意義。
心衰的流行率超過乳腺癌、前列腺癌和結直腸癌的總和
心衰影響超過6400萬人。其流行率幾乎是所有癌症總和的三分之二。慢性心衰的五年後死亡率約為50%,生存率低於主要癌症,如腸癌、乳腺癌和前列腺癌。它是全球住院的主要原因;並且儘管心臟護理取得了顯著進步,自1980年代以來心衰的再入院率並未改善。
急性後心衰脆弱期:您的機會之窗
在出院後的60-90天內,30%的心衰患者被重新住院,15%死亡。大約一半的患者在首次住院後6個月內被重新住院。因此,對於急性心衰後的患者來說,GDMT優化的時間至關重要。出院和出院後護理經常偏離最佳實踐建議。事實上,許多心衰患者從未接受過GDMT的目標劑量。
STRONG-HF生物標誌物引導的治療策略
在心衰後的脆弱期間提供了關於迅速啟動和優化GDMT的指導;從而支持您在最需要時提供最佳、挽救生命的治療。
STRONG-HF研究設計
納入/排除標準
.納入標準:
- 在篩選前72小時內因急性心衰伴有安靜時呼吸困難和胸部X光片上的肺部充血以及其他心衰的跡象和/或症狀如水腫和/或聽診時的陽性啰音而住院
- 在隨機分配前24小時內的所有測量中,收縮壓≥100 mmHg且心率≥60 bpm
- 在隨機分配前24小時內的所有測量中,血清鉀≤5.0 mEq/L(mmol/L)
- 持續充血的生物標誌物標準:
。在篩選時,NT-proBNP >2,500 pg/mL
。在隨機分配時(出院前2天內),NT-proBNP >1,500 pg/mL(以確保充血持續)且較篩選時下降超過10%(以確保索引事件的急性) - 在入院前1周、篩選時及第2次訪視(隨機分配前)要么
- 處方的ACEi/ARB/ARNi的最優劑量≤½,沒有處方β-受體阻滯劑且處方的MRA的最優劑量≤½,要么
- 沒有處方ACEi/ARB/ARNi,處方的β-受體阻滯劑的最優劑量≤½且處方的MRA的最優劑量≤½
- 書面同意參與研究的知情同意
排除標準:
- 年齡<18歲或>85歲
- 對高劑量β-受體阻斷劑有明確記錄的不耐受
- 對高劑量RAS阻斷劑(ACEi和ARB均包括)有明確記錄的不耐受
- 在篩選前24小時內進行機械通氣(不包括CPAP/BiPAP)
- 重大的肺部疾病對患者的呼吸困難貢獻顯著,如FEV1 <1L或需要長期全身或非全身類固醇治療,或任何類型的原發性右心衰竭,如原發性肺動脈高壓或復發性肺栓塞
- 在篩選前3個月內有心肌梗死、不穩定性心絞痛或心臟手術,或在3個月內植入CRT裝置,或在篩選前1個月內進行PTCI
- 因可糾正的病因主要觸發的索引事件(急性心衰入院),如顯著心律失常(例如持續性室速,或房顫/房撲伴持續性心室反應>130 bpm,或心動過緩伴持續性心室心律失常<45 bpm)、感染、嚴重貧血、急性冠狀動脈綜合徵、肺栓塞、COPD加重、計劃性裝置植入手術或因嚴重不遵醫囑導致入院前顯著液體積聚和入院後迅速利尿。未伴有急性冠狀動脈綜合徵的其他證據的肌鈉蛋白升高不作為排除條件
- 未糾正的甲狀腺疾病、活動性心肌炎,或已知的淀粉樣蛋白病或肥厚性梗阻型心肌病
- 心臟移植史或在移植名單上,或使用或計劃植入心室輔助裝置
在篩選前3個月內有未治療的持續性心室心律失常伴有晕厥發作
在篩選時存在任何血流動力學顯著的瓣膜狹窄或返流,除了由左心室擴張引起的二尖瓣或三尖瓣返流,或存在任何血流動力學顯著的左心室流出道梗阻病變 - 在隨機分配前的急性心衰住院期間的任何時候,基於異常體溫和白細胞計數升高需要靜脈注射抗生素的活動性感染
- 在篩選前3個月內有中風或短暫性腦缺血發作
- 被認為是危及生命的原發性肝病
- 在篩選時或有透析史的腎病或eGFR <30 mL/min/1.73 m^2(按簡化的MDRD公式估算)
- 精神或神經障礙、肝硬化或活動性惡性腫瘤導致的預期壽命<6個月
- 在篩選前<30天定義為先前)或當前參與CHF試驗或在篩選前30天內參與過任何試驗性藥物或裝置研究的參與
- 預計從急性心衰住院出院後>14天,或出院到長期護理設施。隨機分配必須在入院後12天內並在預計出院前2天內進行
- 由於主要共病、社會或財務問題,或有不遵守醫療規範的歷史,可能妨礙患者理解和/或遵守協議指示或隨訪程序的能力,無法遵守所有研究要求
- 懷孕或哺乳(泌乳)婦女
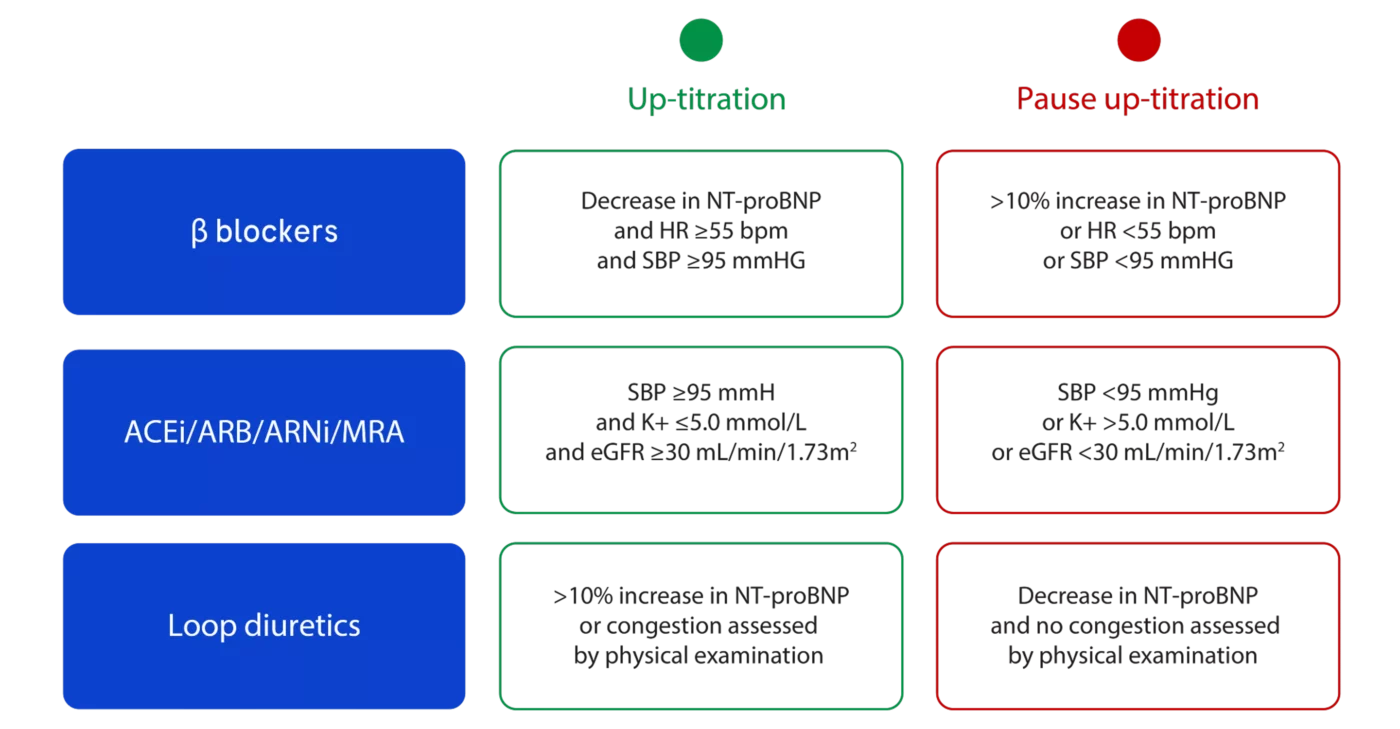
NT-proBNP有助於引導GDMT優化
通過NT-proBNP檢測,您可以實踐精準醫療,在心衰管理中找到過於積極與過於謹慎之間的平衡。
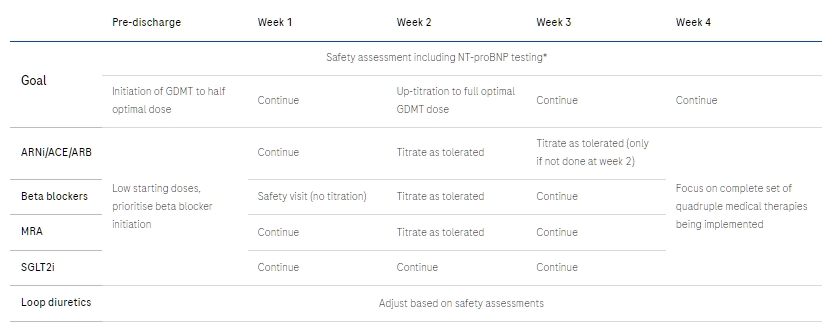
增加劑量的決定基於具體結果。
通過快速、高強度護理的已證實益處,安慰您的患者
您現在可以在自己的實踐中實施STRONG-HF生物標誌物引導的治療策略,並為您的急性心衰患者帶來相同的積極結果。
到第180天減少全因死亡或心衰再入院的風險
34%的相對風險降低(RRR)
調整後風險比率=0.66
(95%置信區間:0.50–0.86;p=0.0021)
8.1%的絕對風險降低(ARR)
調整後治療效果=8.1%
(95%置信區間:2.9–13.2;p=0.0021)
改善了生活品質
3.49
(95% CI: 1.74–5.24; p<0.0001)
從基線到第90天的EQ-5D VAS調整後平均變化=3.49
沒有增加嚴重不良事件的風險
SAEs的發生率相似(88 [16%] 對比 92 [17%])
在所有亞組中結果一致
如年齢、性別、基線LVEF、基線NT-proBNP和房顫或撲動的病史
參考文獻
- Mebazaa A, et al. Safety, tolerability and efficacy of up-titration of guideline directed medical therapies for acute heart failure (STRONG-HF): a multinational, open-label, randomised, trial. Lancet. 2022;400:1938-52.
- Murray CJ. Disease and injury incidence and prevalence collaborators. Global, regional and national incidence, prevalence and years lived with disability. Lancet. 2018;392:1789-858.
- Koudstall S., et al. Eur J Heart Fail. 2017 Sep;19(9):1119-1127.
- Ponikowski P, et al. ESC Heart Fail 2014;1:4-25.
- Lahoz R, et al. Recurrent heart failure hospitalizations are associated with increased cardiovascular mortality in patients with heart failure in Clinical Practice Research Datalink. ESC Heart Fail. 2020;7:1688-99.
- Kimmoun A, et al. Temporal trends in mortality and readmission after acute heart failure: a systematic review and meta-regression in the past four decades. Eur J Heart Fail. 2021;23:420-31.
- Gheorghiade M, et al. Developing new treatments for heart failure. Circ Heart Fail. 2016;9:e002727.
- Khan MS, et al. Trends in 30- and 90-day readmission rates for heart failure. Circ Heart Fail. 2021;14:e008335.
- Greene SJ, et al. The vulnerable phase after hospitalisation for heart failure. Nat Rev Cardiol. 2015;12:220-9.
- Maddox TM, et al. 2021 update to the 2017 ACC Expert Consensus Decision Pathway for optimization of heart failure treatment: answers to 10 pivotal issues about heart failure with reduced ejection fraction. J Am Coll Cardiol. 2021;77:772-810.
- The Heart Failure Policy Network. Heart failure policy and practice in Europe. Available at: https://www.healthpolicypartnership.com/app/uploads/Heart-failure-policy-and-practice-in-Europe.pdf (Accessed May 2023).
- Komajda M, et al. Physicians’ adherence to guideline-recommended medications in heart failure with reduced ejection fraction: data from the QUALIFY global survey. Eur J Heart Fail. 2016;18(5):514-22.
- Greene SJ, et al. In-hospital initiation of quadruple medical therapy for heart failure: making the post-discharge vulnerable phase far less vulnerable. Eur J Heart Fail. 2022;24:227-9.
- Kimmoun A, et al. Safety, tolerability and efficacy of rapid optimization, helped by NT-proBNP and GDF-15, of Heart Failure therapies (STRONG-HF): rationale and design for a multicentre, randomized, parallel-group study. Eur J Heart Fail. 2019;21:1459-67.
- Adamo M, et al. NT-proBNP and high-intensity care for acute heart failure: the STRONG-HF trial. Eur Heart J. 2023;doi:10.1093/eurheartj/ehad335.



 English
English Bahasa Melayu
Bahasa Melayu Bahasa Indonesia
Bahasa Indonesia Tiếng Việt
Tiếng Việt ไทย
ไทย