本翻譯僅作學術交流用,無商業意圖,請勿轉載,如有疑議問請來信
近期研究發現,睡眠時間減少和睡眠質量下降與非酒精性脂肪肝(NAFLD)的發病風險增加有關。該研究對8萬多名韓國成年人進行了3.6年的追蹤,使用匹茲堡睡眠質量指數評估睡眠情況,發現睡眠時間縮短超過1小時者NAFLD風險顯著增加。

隨時間減少的睡眠持續時間和睡眠質量下降與非酒精性脂肪肝發病風險增加有關
Decrease in Sleep Duration and Poor Sleep Quality over Time Is Associated with an Increased Risk of Incident Non-Alcoholic Fatty Liver Disease
Um, Y.J.; Chang, Y.; Jung, H.-S.; Cho, I.Y.; Shin, J.H.; Shin, H.; Wild, S.H.; Byrne, C.D.; Ryu, S. Decrease in Sleep Duration and Poor Sleep Quality over Time Is Associated with an Increased Risk of Incident Non-Alcoholic Fatty Liver Disease. J. Pers. Med. 2022, 12, 92.
https://www.mdpi.com/2075-4426/12/1/92
Abstract
The impact of changes in sleep duration and sleep quality over time on the risk of non-alcoholic fatty liver disease (NAFLD) is not known. We investigated whether changes in sleep duration and in sleep quality between baseline and follow-up are associated with the risk of developing incident NAFLD. The cohort study included 86,530 Korean adults without NAFLD and with a low fibrosis score at baseline. The median follow-up was 3.6 years. Sleep duration and quality were assessed using the Pittsburgh Sleep Quality Index. Hepatic steatosis (HS) and liver fibrosis were assessed using ultrasonography and the fibrosis-4 index (FIB-4). Cox proportional hazard models were used to determine hazard ratios (HRs) and 95% confidence intervals (Cis). A total of 12,127 subjects with incident HS and 559 with incident HS plus intermediate/high FIB-4 was identified. Comparing the decrease in sleep duration of >1 h, with stable sleep duration, the multivariate-adjusted HR (95% CIs) for incident HS was 1.24 (1.15–1.35). The corresponding HRs for incident HS plus intermediate/high FIB-4 was 1.58 (1.10–2.29). Comparing persistently poor sleep quality with persistently good sleep quality, the multivariate-adjusted HR for incident HS was 1.13 (95% CI, 1.05–1.20). A decrease in sleep duration or poor sleep quality over time was associated with an increased risk of incident NAFLD, underscoring an important potential role for good sleep in preventing NAFLD risk.
Keywords: hepatic steatosis; hepatic fibrosis; change in sleep duration; sleep quality; Pittsburgh sleep quality index; fibrosis-4 score
摘要
目前尚不清楚睡眠持續時間和睡眠質量隨時間的變化對非酒精性脂肪肝病(NAFLD)風險的影響。我們研究了睡眠持續時間和睡眠質量在基線和隨訪期間的變化是否與新發NAFLD風險相關。這項隊列研究包括了86,530名沒有NAFLD且基線時纖維化得分低的韓國成人。中位隨訪時間為3.6年。使用匹茲堡睡眠質量指數評估睡眠持續時間和質量。使用超聲波和纖維化-4指數(FIB-4)評估肝脂肪變性(HS)和肝纖維化。使用Cox比例風險模型來確定風險比(HRs)和95%信賴區間(Cis)。共識別出12,127例新發HS和559例新發HS加上中/高FIB-4的病例。與睡眠持續時間穩定相比,睡眠持續時間減少>1小時的多變量調整HR(95% CIs)為新發HS的1.24(1.15-1.35)。相應的新發HS加上中/高FIB-4的HR為1.58(1.10-2.29)。與持續良好睡眠質量相比,持續差的睡眠質量的多變量調整HR為新發HS的1.13(95% CI, 1.05-1.20)。睡眠持續時間減少或睡眠質量隨時間惡化與新發NAFLD風險增加相關,凸顯了良好睡眠在預防NAFLD風險方面的重要潛在作用。
關鍵詞:肝脂肪變性;肝纖維化;睡眠持續時間變化;睡眠質量;匹茲堡睡眠質量指數;纖維化-4分數
簡介
非酒精性脂肪肝病(NAFLD),是最常見的慢性肝病原因,是一種與肝臟和非肝臟併發症風險相關的多系統疾病,包括心代謝疾病[1,2,3,4]。生活方式的改變,如減重,被認為是首選治療方法,因為目前還沒有獲批准的藥物用於NAFLD治療[5,6]。評估所有可改變的生活方式因素,如睡眠時間和質量,建立預防策略以降低NAFLD風險是重要的。
我們大約有三分之一的壽命在睡眠中度過,良好的睡眠質量對我們的心血管健康以及內分泌和免疫系統的調節至關重要[7,8]。國家睡眠基金會報告指出,成人每天睡眠超過7小時對維持理想健康非常重要[9]。然而,在近幾十年中,短睡眠時間(定義為<6小時)的盛行率已被報告超過20%[10]。流行病學研究表明,短睡眠時間與肥胖、代謝綜合征和心血管疾病有關[11,12]。這些情況在NAFLD患者中也常見[13],儘管兩項調查睡眠時間與NAFLD關係的綜合分析顯示了相互矛盾的結果[14,15]。
睡眠時間受多種因素影響,並且會隨時間改變[16]。根據一項綜合分析,成年人的總睡眠時間隨著年齡的增長而顯著減少,這種變化在老年人中逐漸消失[17]。此外,年輕成年人的睡眠個體差異性大於老年成年人[18]。在現代社會中,由於生活方式的選擇、家庭需求或工作相關因素,睡眠時間個體差異的盛行率正在增加[19,20]。因此,在不考慮隨時間睡眠時間的變化時,無法完全確定睡眠時間對健康狀況的影響[21]。幾項隊列研究報告了睡眠時間變化與不良健康結果之間的關聯,包括代謝綜合征[21]、2型糖尿病[22]和死亡率[23]。然而,迄今為止,尚未有研究調查隨時間睡眠時間和睡眠質量變化對NAFLD風險的影響。我們之前的研究顯示了睡眠時間和睡眠質量作為NAFLD風險因素的關聯,但在我們之前的工作中,我們沒有評估睡眠變化作為NAFLD風險因素的作用[24]。
我們旨在評估睡眠時間和睡眠質量的變化與NAFLD的隨後發展之間的關係,包括有和沒有中度/高度肝纖維化的可能性,同時考慮隨訪期間包括睡眠時間變化、睡眠質量變化和潛在的混淆因素。
研究方法
2.1 研究人群
本隊列研究是韓國成人參加的康北三星健康研究的一部分,該研究是在韓國首爾和水原的康北三星醫院全面保健中心,年度或兩年一次進行健康檢查的韓國成人的隊列研究[25,26]。本研究人群限於在2011年3月至2017年12月期間進行了基線和後續健康篩查檢查,並有關於睡眠時間和睡眠質量的信息,並且至少在2019年12月31日之前有一次隨訪(N = 251,608)。我們排除了在基線或後續訪問時具有肝脂肪變性(HS)或中/高纖維化-4(FIB-4)分數的受試者(n = 109,100)。然後,我們排除了在基線時符合一項或多項排除標準的55,978名受試者(圖1)。最終樣本包括86,530名受試者。本研究獲得康北三星醫院機構審查委員會的批准(IRB編號2021-01-024),並遵循《赫爾辛基宣言》進行。由於使用在健康篩查過程中定期收集的現有去身份化數據集,因此豁免了知情同意的要求。
圖1. 研究參與者的流程圖2.2. 資料收集
所有基線和隨訪檢查均在康北三星醫院健康篩查中心診所進行。通過標準化的自行填寫問卷收集了病人的人口特徵、行為因素、醫療史和藥物使用情況,而人體測量學、血壓和血清生化參數則由在健康檢查期間的受過培訓的工作人員測量。使用韓國版流行病學研究中心抑鬱症(CES-D)量表評估抑鬱症狀,並將CES-D分數分為<16或≥16 [27,28]。
睡眠時間和質量是使用在基線和隨訪期間驗證的匹茲堡睡眠質量指數(PSQI)進行評估的[29]。PSQI是一種已驗證的19項自我填寫問卷,用於評估上個月的睡眠質量。PSQI包括七個組成部分:主觀睡眠質量、入睡時間、睡眠時間、習慣性睡眠效率、睡眠干擾、服用睡眠藥物和日間功能。每個組成部分的分數範圍為0(最佳)至3(睡眠特性最差),並將每個組成部分的分數相加以計算PSQI分數,以生成總體分數。在PSQI的一項問題中,要求受試者報告在過去一個月的典型24小時內實際的夜間睡眠時間。將睡眠時間分為≤5、6、7、8和≥9小時。每位受試者的睡眠時間變化被計算為基線和隨後訪問(訪問1和訪問2)睡眠時間之間的差異;這些變化分為以下五組:(1)睡眠時間減少>1小時,(2)睡眠時間減少0.1至1小時,(3)0(穩定睡眠時間,參考),(4)睡眠時間增加0.1至1小時,和(5)睡眠時間增加≥1小時。將PSQI分數≥6定義為睡眠質量差,PSQI分數<6定義為睡眠質量好。睡眠質量的變化分為以下四組:(1)持續良好的睡眠質量(基線和隨訪時都有良好的睡眠質量(參考組),(2)基線時睡眠質量良好但隨訪時新發展出睡眠質量差,(3)基線時睡眠質量差但隨訪時睡眠質量良好,和(4)持續睡眠質量差(基線和隨訪時都有睡眠質量差)。
肝脂肪變性(HS)的診斷是基於由一位對本研究目的不知情的經驗豐富的放射科醫師進行的腹部超聲檢查。這一診斷是根據標準條件確定的,包括與腎臟或脾臟實質相比,肝臟實質中細微回聲的擴散增加,深層光束衰減和明亮的血管壁[30]。肝脂肪變性診斷的觀察者間和觀察者內可靠性值分別是相當高的(卡帕統計值為0.74)和優秀的(卡帕統計值為0.94)[26]。
為了評估進展到更嚴重的NAFLD風險,使用了非侵入性肝纖維化指數FIB-4[31]。根據FIB-4分數,將受試者分為三組,反映了高級纖維化的可能性:低(FIB-4 <1.30),中等(FIB-4 1.30–2.66),和高(FIB-4 ≥ 2.67)[31]。
2.3. 統計分析
根據睡眠時間的變化描述了受試者的基線特徵。
主要終點是(a)新發肝脂肪變性(HS)和(b)新發肝脂肪變性加上中度/高度肝纖維化的可能性。基於FIB-4的新發HS和新發HS結合中度/高度肝纖維化的可能性被視為每個模型中的單獨終點。事件檢測日期定義為基於FIB-4分數,最早識別出HS或HS與中度或高度肝纖維化的日期,分別單獨分析。人年數計算為從基線到事件檢測日期(分別為HS或HS伴纖維化)或直到最後檢查(2019年12月31日之前)的跟進時間總和,以先發生的為準。使用Cox比例風險模型計算危險比(HRs)和95%信賴區間(CIs)。
根據睡眠時間的變化分別評估新發HS和新發HS結合中度/高度肝纖維化的風險。模型最初根據年齡和性別進行調整。然後,進一步調整以下額外的潛在混淆因素:研究中心(首爾、水原)、篩查檢查年份、季節(春、夏、秋、冬)、吸煙狀態(從未、過去、目前或未知)、酒精攝入量(無、<10或≥10克/天或未知)、體育活動(不活躍、最低活躍、增進健康的體育活動[HEPA]或未知)、婚姻狀態、糖尿病病史、高血壓病史、基線睡眠時間和睡眠質量(用於分析睡眠時間變化的模型1)。接下來,我們試圖檢查睡眠時間與主要終點發展之間的關係是否由體質指數(BMI; 模型2)在先驗基礎上介導。如果BMI符合作為潛在介質的三個標準,我們評估了BMI對睡眠時間與HS或HS加上中度/高度肝纖維化風險關聯的中介效應:(1)睡眠時間的變化與BMI有關,(2)當包括睡眠時間變化在模型中時,BMI與新發終點顯著相關,(3)將BMI加入模型減弱了睡眠時間變化與新發HS之間的關聯。我們通過檢查估計的log(-log(生存))與生存時間對數圖的圖形來評估比例風險假設,並未發現假設的違反。
統計分析使用STATA版本16.0(StataCorp LP,College Station,TX,美國)進行。所有報告的p值均為雙尾,p值< 0.05被認為具有統計學意義。
結果
表1根據睡眠時間的變化顯示了86,530名受試者的基線特徵。在基線時,平均(SD)年齡和睡眠時間的中位數變化分別為36.5(6.0)歲和0(四分位數範圍,-1至1)小時。與睡眠時間穩定的受試者相比,基線與隨後訪問之間睡眠時間減少或增加的受試者更可能年輕,有抑鬱症狀,並且不太可能是男性和目前的吸煙者。
表1. 根據睡眠時間的研究參與者基線特徵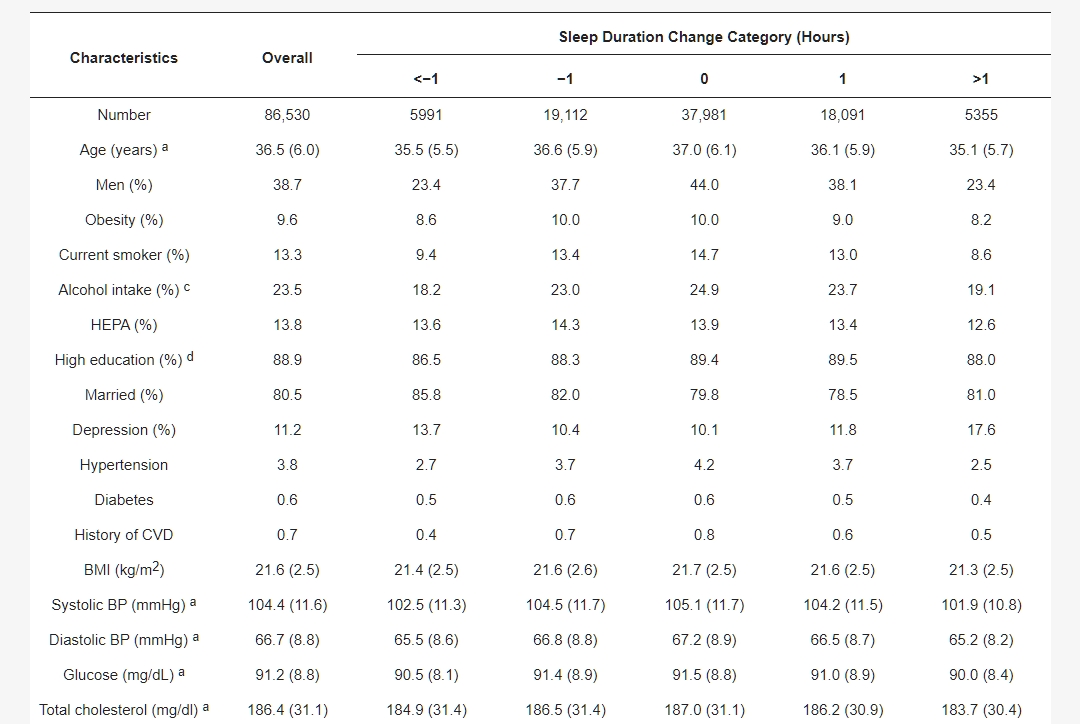
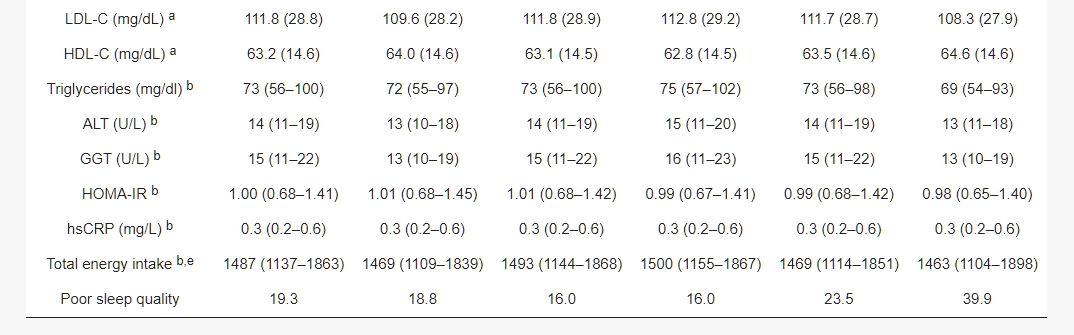
數據表示為平均值(標準差),b 中位數(四分位範圍),或百分比。縮寫:ALT,丙氨酸轉氨酶;BMI,體質指數;BP,血壓;CVD,心血管疾病;HDL-C,高密度脂蛋白膽固醇;HEPA,增進健康的體育活動;hsCRP,高敏感性C反應蛋白;HOMA-IR,胰島素抗性的恆定模型評估。c 每天≥10克乙醇;d ≥大學畢業;e 在63,403名參與者中,估計的能量攝入水平合理(在對數變換的平均能量攝入量的三個標準差範圍內)。
在305,833人年的隨訪期間,確定了12,127例新發肝脂肪變性(HS)病例(發生率為39.7/10^3人年)。中位隨訪時間為3.6年(四分位範圍,2.0–5.0)。睡眠時間的減少與新發HS的風險增加有關(表2)。在調整了年齡、性別、中心、篩查檢查年份、季節、酒精消費、吸煙、體育活動、婚姻狀態、糖尿病史、高血壓史、睡眠時間和睡眠質量後,與0小時(參考)相比,睡眠時間變化<−1、−1至0.1、0.1至1和>1小時的多變量調整HR(95% CI)分別為1.24(1.15–1.35)、1.12(1.06–1.17)、1.00(0.95–1.05)和0.99(0.91–1.08)。進一步調整BMI(模型2)後,睡眠時間減少與新發HS之間的關聯減弱但仍然顯著。用腰圍(WC)而不是BMI進行調整後,這種關聯仍然存在(附表S1)。與持續良好的睡眠質量相比,持續睡眠質量差與新發HS的風險增加有關。在調整BMI、睡眠時間和其他混淆因素後,與持續良好的睡眠質量相比,持續睡眠質量差的多變量調整HR為1.13(95% CI,1.05–1.20)。睡眠質量差的解決或新發展的睡眠質量差與HS的風險無關。
表2. 每個睡眠時間變化和主觀睡眠質量變化的新發肝脂肪變性風險的危險比(95% CI)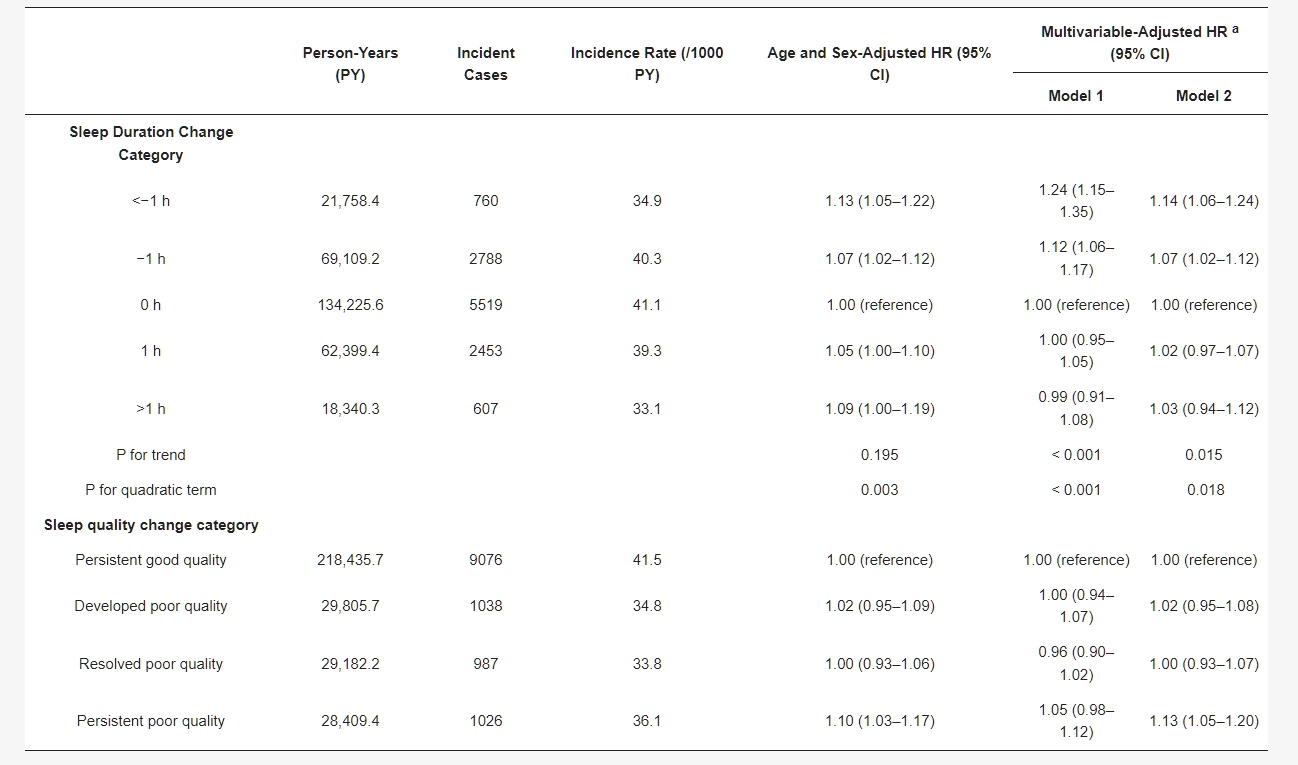
來自Cox比例風險模型的估計。多變量模型根據年齡、性別、中心、篩查檢查年份、酒精消費、吸煙、體育活動、婚姻狀態、季節、糖尿病史、高血壓史、睡眠質量(僅用於睡眠時間變化類別)和基線睡眠時間進行調整;模型2:模型1加上BMI的調整。縮寫:BMI,體質指數;CI,信賴區間;HR,危險比。
在332,785.9人年的隨訪期間,確定了559例新發HS加上中度/高度FIB-4的病例(發生率為1.7/10^3人年)。在調整了年齡、性別和其他混淆因素後,與0小時(穩定睡眠時間,參考)相比,睡眠時間變化<−1、−1至0.1、0.1至1和>1小時的多變量調整HR(95% CI)分別為1.58(1.10–2.29)、1.16(0.94–1.44)、0.98(0.77–1.23)和0.89(0.56–1.42)。(表3)進一步調整BMI(模型2)後,睡眠時間減少>1小時與新發HS加上中度/高度FIB-4的聯繫仍然顯著。與持續良好的睡眠質量相比,持續睡眠質量差傾向於與新發HS加上中度/高度FIB-4的風險增加有關,但這並未達到顯著水平。
表3. 根據FIB-4的新發肝脂肪變性加上中度/高度纖維化風險的危險比(95% CI),考慮到睡眠時間變化和主觀睡眠質量變化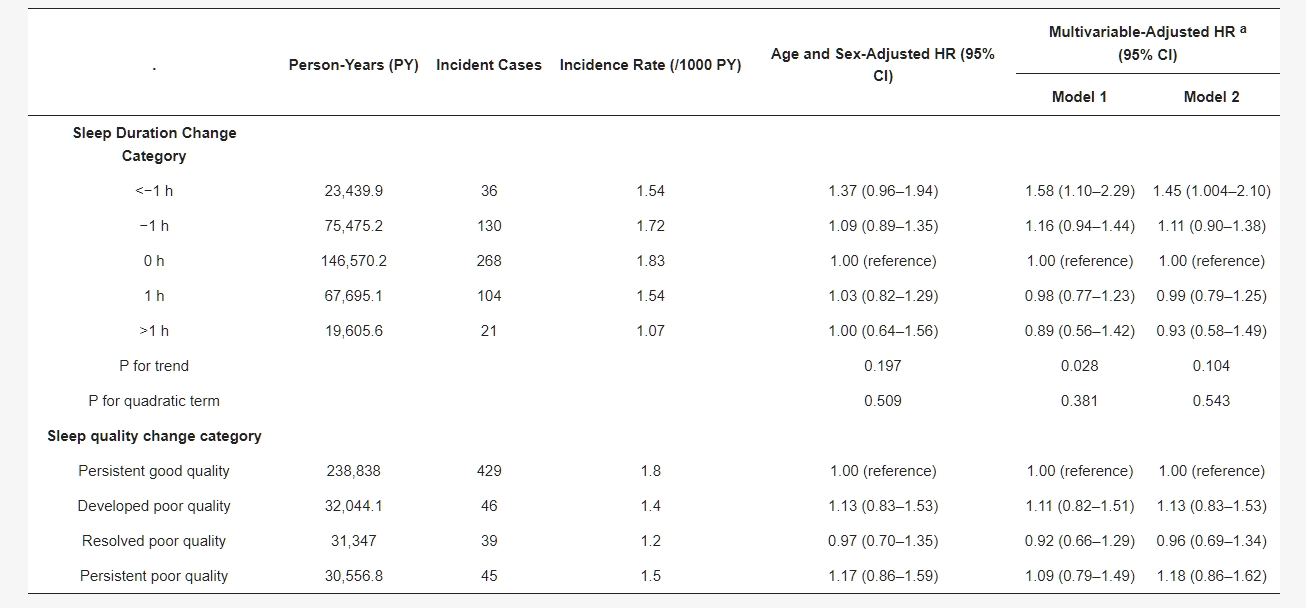
討論
在這項包含86,530名患者的大型前瞻性隊列研究中,中位年齡為36.5歲,隨時間減少的睡眠時間和持續睡眠質量差與發展非酒精性脂肪肝病(NAFLD)的風險增加有關,無論是有還是沒有中度/高度纖維化得分。進一步調整BMI後,減少睡眠與NAFLD之間的聯繫減弱但仍然顯著。此外,與持續良好的睡眠質量相比,即使在調整BMI後,持續睡眠質量差與NAFLD風險顯著相關。這一趨勢在睡眠時間減少與新發HS加上中度/高度FIB-4的關係中也有類似表現。持續睡眠質量差也傾向於與新發
HS加上中度/高度FIB-4的風險增加有關,但這種關係並不顯著。
目前,沒有關於睡眠變化與NAFLD風險之間關係的隊列研究。中國的一項包含15,753名參與者的隊列研究發現睡眠時間縮短與代謝綜合征風險之間存在關聯[21]。英國的另一項隊列研究顯示睡眠時間增加與2型糖尿病風險有關[22]。在同一研究中,風險增加也與隨時間減少的睡眠時間有關,儘管這並不顯著,可能是由於檢查睡眠時間變化的參與者數量不足。此外,未分析睡眠質量,這本來有助於確定長時間睡眠是否是補償性的。最後,另一項有9781名參與者的隊列研究顯示睡眠時間變化與死亡率之間存在U型關係,表明睡眠時間的減少和增加都是增加死亡率的預測因子[23]。
本研究首次顯示睡眠時間減少與新發非酒精性脂肪肝病(NAFLD)風險增加之間的關聯,這擴展並與以前研究的結果一致[13]。參考[21]。此外,雖然這些先前的研究都沒有考慮睡眠質量的變化,我們的研究還將隨時間變化的睡眠質量作為關鍵暴露因素,擴展了在這一領域其他人的工作。
睡眠減少與NAFLD之間的聯繫有一些合理的機制。下丘腦-腦垂體-腎上腺(HPA)軸和自主神經系統活動對免疫系統和心代謝功能的調節很重要[32]。這些系統的衍生物,如皮質醇、炎症細胞因子和去甲腎上腺素,與睡眠的變化有關[33]。睡眠變化引起的HPA軸紊亂增加了慢性疾病的風險[34]。此外,還需要考慮個體行為因素。由於工作負荷或學業負擔導致幾天睡眠不足後,個體傾向於通過週末睡眠補償或飲用咖啡因來尋求睡眠補償[16,17]。這些行為可能會損害次晚的睡眠,進一步引發睡眠的不穩定和變化[33]。因此導致的睡眠質量差可能會增加心血管疾病、肥胖和其他合併症的風險[35]。
考慮到睡眠本身的剝奪,睡眠減少會通過增加胃餓素和減少瘦素水平來誘發食慾[36]。這最終會觸發體重增加和肥胖,這是NAFLD的一個風險因素[37]。此外,睡眠剝奪還會導致胰島素敏感性受損[38],而胰島素抗性是NAFLD發病機制的關鍵因素。此外,IL-6或TNF-α等促炎活性可由睡眠減少加劇[38,39]。這種關係很重要,因為由炎症活性引起的炎症是NAFLD的另一種機制。此外,作為強抗氧化劑的褪黑激素的抑制可能會引發慢性炎症,增加肝病和包括心血管疾病在內的其他慢性疾病的風險[33,40]。
在我們的大型隊列研究中,我們評估了睡眠時間和質量變化對有和沒有纖維化的NAFLD的影響,這是我們研究的一個主要優勢。此外,我們研究的參與者是相對年輕的人群,這減少了可能的合併症帶來的潛在偏見。此外,據我們所知,我們的研究是第一個分析睡眠時間和質量變化與NAFLD關係的研究。由於NAFLD是最常見的慢性肝病之一,而短睡眠時間的盛行率約為20%[10],我們研究的結果表明,在公共衛生中保持足夠的睡眠時間和良好的睡眠質量的重要性。
限制
我們的研究存在一些限制。首先,睡眠時間是通過自我填寫的問卷進行評估的。然而,自我報告的睡眠評估在許多研究中常用,自我評估與動作圖記錄或客觀測量的睡眠時間被認為具有中等相關性[41,42]。此外,我們使用了廣泛驗證的匹茲堡睡眠質量指數(PSQI)來分析睡眠質量[29]。其次,沒有對肝臟進行組織學診斷。組織學評估在評估脂肪肝的嚴重程度方面是準確的,但在許多隊列研究中常用超聲檢查,它也是脂肪肝診斷中的可接受模式[43]。最近,已經開發並驗證了用於評估肝脂肪變性和纖維化的新型非侵入性方法。一種在臨床實踐中日益普及的有前景的技術是多參數超聲。多參數超聲利用超聲、剪切波彈性成像和對比增強超聲測量,這種方法在大型隊列研究中可能特別有用,因為它提供了NAFLD中肝脂肪變性和纖維化的非侵入性評估[44,45]。第三,未評估睡眠時長變化的可能原因。隨時間減少的持續時間可能是由於有意或無意的因素引起的,或兩者兼而有之。這些因素包括工作負荷、壓力、睡眠呼吸暫停、合併症或未知的潛在疾病,需要進一步考慮這兩個因素的研究。最後,我們研究中年輕患者的大比例可能限制了其向其他年齡或族群推廣的普遍性。
參考文獻
- Byrne, C.D.; Targher, G. NAFLD: A multisystem disease. J. Hepatol. 2015, 62, S47–S64. [Google Scholar] [CrossRef][Green Version]
- Adams, L.A.; Anstee, Q.M.; Tilg, H.; Targher, G. Non-alcoholic fatty liver disease and its relationship with cardiovascular disease and other extrahepatic diseases. Gut 2017, 66, 1138–1153. [Google Scholar] [CrossRef][Green Version]
- Younossi, Z.M. Non-alcoholic fatty liver disease—A global public health perspective. J. Hepatol. 2019, 70, 531–544. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Umbro, I.; Baratta, F.; Angelico, F.; Del Ben, M. Nonalcoholic fatty liver disease and the kidney: A review. Biomedicines 2021, 9, 1370. [Google Scholar] [CrossRef]
- Chalasani, N.; Younossi, Z.; Lavine, J.E.; Charlton, M.; Cusi, K.; Rinella, M.; Harrison, S.A.; Brunt, E.M.; Sanyal, A.J. The diagnosis and management of nonalcoholic fatty liver disease: Practice guidance from the American Association for the Study of Liver Diseases. Hepatology 2018, 67, 328–357. [Google Scholar] [CrossRef] [PubMed]
- Dyson, J.K.; Anstee, Q.M.; McPherson, S. Non-alcoholic fatty liver disease: A practical approach to treatment. Frontline Gastroenterol. 2014, 5, 277–286. [Google Scholar] [CrossRef] [PubMed]
- Irwin, M.R.; Olmstead, R.; Carroll, J.E. Sleep disturbance, sleep duration, and inflammation: A Systematic review and meta-analysis of cohort studies and experimental sleep deprivation. Biol. Psychiatry 2016, 80, 40–52. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Grandner, M.A.; Sands-Lincoln, M.R.; Pak, V.M.; Garland, S.N. Sleep duration, cardiovascular disease, and proinflammatory biomarkers. Nat. Sci. Sleep 2013, 5, 93–107. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Hirshkowitz, M.; Whiton, K.; Albert, S.M.; Alessi, C.; Bruni, O.; DonCarlos, L.; Hazen, N.; Herman, J.; Katz, E.S.; Kheirandish-Gozal, L.; et al. National Sleep Foundation’s sleep time duration recommendations: Methodology and results summary. Sleep Health 2015, 1, 40–43. [Google Scholar] [CrossRef] [PubMed]
- Sheehan, C.M.; Frochen, S.E.; Walsemann, K.M.; Ailshire, J.A. Are U.S. adults reporting less sleep?: Findings from sleep duration trends in the National Health Interview Survey, 2004–2017. Sleep 2019, 42, zsy221. [Google Scholar] [CrossRef]
- Xi, B.; He, D.; Zhang, M.; Xue, J.; Zhou, D. Short sleep duration predicts risk of metabolic syndrome: A systematic review and meta-analysis. Sleep Med. Rev. 2014, 18, 293–297. [Google Scholar] [CrossRef] [PubMed]
- Itani, O.; Kaneita, Y.; Tokiya, M.; Jike, M.; Murata, A.; Nakagome, S.; Otsuka, Y.; Ohida, T. Short sleep duration, shift work, and actual days taken off work are predictive life-style risk factors for new-onset metabolic syndrome: A seven-year cohort study of 40,000 male workers. Sleep Med. 2017, 39, 87–94. [Google Scholar] [CrossRef] [PubMed]
- Rinella, M.E. Nonalcoholic fatty liver disease: A systematic review. JAMA 2015, 313, 2263–2273. [Google Scholar] [CrossRef]
- Wijarnpreecha, K.; Thongprayoon, C.; Panjawatanan, P.; Ungprasert, P. Short sleep duration and risk of nonalcoholic fatty liver disease: A systematic review and meta-analysis. J. Gastroenterol. Hepatol. 2016, 31, 1802–1807. [Google Scholar] [CrossRef]
- Shen, N.; Wang, P.; Yan, W. Sleep duration and the risk of fatty liver disease: A Systematic review and meta-analysis. Sci. Rep. 2016, 6, 31956. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Hirshkowitz, M. Normal human sleep: An overview. Med. Clin. N. Am. 2004, 88, 551–565. [Google Scholar] [CrossRef] [PubMed]
- Ohayon, M.M.; Carskadon, M.A.; Guilleminault, C.; Vitiello, M.V. Meta-analysis of quantitative sleep parameters from childhood to old age in healthy individuals: Developing normative sleep values across the human lifespan. Sleep 2004, 27, 1255–1273. [Google Scholar] [CrossRef]
- Dillon, H.R.; Lichstein, K.L.; Dautovich, N.D.; Taylor, D.J.; Riedel, B.W.; Bush, A.J. Variability in self-reported normal sleep across the adult age span. J. Gerontol. B Psychol. Sci. Soc. Sci. 2015, 70, 46–56. [Google Scholar] [CrossRef][Green Version]
- Van Cauter, E.; Spiegel, K.; Tasali, E.; Leproult, R. Metabolic consequences of sleep and sleep loss. Sleep Med. 2008, 9, S23–S28. [Google Scholar] [CrossRef][Green Version]
- Shockey, T.M.; Wheaton, A.G. Short sleep duration by occupation group–29 States, 2013–2014. MMWR 2017, 66, 207–213. [Google Scholar] [CrossRef]
- Song, Q.; Liu, X.; Zhou, W.; Wang, X.; Wu, S. Changes in sleep duration and risk of metabolic syndrome: The Kailuan prospective study. Sci. Rep. 2016, 6, 36861. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Ferrie, J.E.; Kivimaki, M.; Akbaraly, T.N.; Tabak, A.; Abell, J.; Davey Smith, G.; Virtanen, M.; Kumari, M.; Shipley, M.J. Change in sleep duration and type 2 diabetes: The Whitehall II Study. Diabetes Care 2015, 38, 1467–1472. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Ferrie, J.E.; Shipley, M.J.; Cappuccio, F.P.; Brunner, E.; Miller, M.A.; Kumari, M.; Marmot, M.G. A prospective study of change in sleep duration: Associations with mortality in the Whitehall II cohort. Sleep 2007, 30, 1659–1666. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Um, Y.J.; Chang, Y.; Jung, H.S.; Cho, I.Y.; Shin, J.H.; Shin, H.; Wild, S.H.; Byrne, C.D.; Ryu, S. Sleep duration, sleep quality, and the development of nonalcoholic fatty liver disease: A Cohort Study. Clin. Transl. Gastroenterol. 2021, 12, e00417. [Google Scholar] [CrossRef]
- Chang, Y.; Ryu, S.; Choi, Y.; Zhang, Y.; Cho, J.; Kwon, M.J.; Hyun, Y.Y.; Lee, K.B.; Kim, H.; Jung, H.S.; et al. Metabolically healthy obesity and development of chronic kidney disease: A cohort study. Ann. Intern. Med. 2016, 164, 305–312. [Google Scholar] [CrossRef]
- Chang, Y.; Ryu, S.; Sung, K.C.; Cho, Y.K.; Sung, E.; Kim, H.N.; Jung, H.S.; Yun, K.E.; Ahn, J.; Shin, H.; et al. Alcoholic and non-alcoholic fatty liver disease and associations with coronary artery calcification: Evidence from the Kangbuk Samsung Health Study. Gut 2019, 68, 1667–1675. [Google Scholar] [CrossRef] [PubMed]
- Radloff, L.S. The CES-D scale: A self-report depression scale for research in the general population. Appl. Psychol. Meas. 1977, 1, 385–401. [Google Scholar] [CrossRef]
- Cho, M.J.; Kim, K.H. Diagnostic validity of the CES-D (Korean version) in the assessment of DSM-III R major depression. J. Korean Neuropsychiatr. Assoc. 1993, 32, 381–399. [Google Scholar]
- Buysse, D.J.; Reynolds, C.F., 3rd; Monk, T.H.; Berman, S.R.; Kupfer, D.J. The Pittsburgh sleep quality index: A new instrument for psychiatric practice and research. Psychiatry Res. 1989, 28, 193–213. [Google Scholar] [CrossRef]
- Mathiesen, U.L.; Franzen, L.E.; Aselius, H.; Resjo, M.; Jacobsson, L.; Foberg, U.; Fryden, A.; Bodemar, G. Increased liver echogenicity at ultrasound examination reflects degree of steatosis but not of fibrosis in asymptomatic patients with mild/moderate abnormalities of liver transaminases. Dig. Liver Dis. 2002, 34, 516–522. [Google Scholar] [CrossRef]
- Shah, A.G.; Lydecker, A.; Murray, K.; Tetri, B.N.; Contos, M.J.; Sanyal, A.J.; Nash Clinical Research, N. Comparison of noninvasive markers of fibrosis in patients with nonalcoholic fatty liver disease. Clin. Gastroenterol. Hepatol. 2009, 7, 1104–1112. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Buckley, T.M.; Schatzberg, A.F. On the interactions of the hypothalamic-pituitary-adrenal (HPA) axis and sleep: Normal HPA axis activity and circadian rhythm, exemplary sleep disorders. J. Clin. Endocrinol. Metab. 2005, 90, 3106–3114. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Slavish, D.C.; Taylor, D.J.; Lichstein, K.L. Intraindividual variability in sleep and comorbid medical and mental health conditions. Sleep 2019, 42, zsz052. [Google Scholar] [CrossRef] [PubMed]
- Bose, M.; Olivan, B.; Laferrere, B. Stress and obesity: The role of the hypothalamic-pituitary-adrenal axis in metabolic disease. Curr. Opin. Endocrinol. Diabetes Obes. 2009, 16, 340–346. [Google Scholar] [CrossRef][Green Version]
- Vyas, M.V.; Garg, A.X.; Iansavichus, A.V.; Costella, J.; Donner, A.; Laugsand, L.E.; Janszky, I.; Mrkobrada, M.; Parraga, G.; Hackam, D.G. Shift work and vascular events: Systematic review and meta-analysis. BMJ 2012, 345, e4800. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Morselli, L.; Leproult, R.; Balbo, M.; Spiegel, K. Role of sleep duration in the regulation of glucose metabolism and appetite. Best Pr. Res. Clin. Endocrinol. Metab. 2010, 24, 687–702. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Sheka, A.C.; Adeyi, O.; Thompson, J.; Hameed, B.; Crawford, P.A.; Ikramuddin, S. Nonalcoholic Steatohepatitis: A Review. JAMA 2020, 323, 1175–1183. [Google Scholar] [CrossRef]
- Briancon-Marjollet, A.; Weiszenstein, M.; Henri, M.; Thomas, A.; Godin-Ribuot, D.; Polak, J. The impact of sleep disorders on glucose metabolism: Endocrine and molecular mechanisms. Diabetol. Metab. Syndr. 2015, 7, 25. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Patel, S.R.; Zhu, X.; Storfer-Isser, A.; Mehra, R.; Jenny, N.S.; Tracy, R.; Redline, S. Sleep duration and biomarkers of inflammation. Sleep 2009, 32, 200–204. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Sun, H.; Huang, F.F.; Qu, S. Melatonin: A potential intervention for hepatic steatosis. Lipids Health Dis. 2015, 14, 75. [Google Scholar] [CrossRef][Green Version]
- Lockley, S.W.; Skene, D.J.; Arendt, J. Comparison between subjective and actigraphic measurement of sleep and sleep rhythms. J. Sleep Res. 1999, 8, 175–183. [Google Scholar] [CrossRef] [PubMed]
- Lauderdale, D.S.; Knutson, K.L.; Yan, L.L.; Liu, K.; Rathouz, P.J. Self-reported and measured sleep duration: How similar are they? Epidemiology 2008, 19, 838–845. [Google Scholar] [CrossRef][Green Version]
- Hernaez, R.; Lazo, M.; Bonekamp, S.; Kamel, I.; Brancati, F.L.; Guallar, E.; Clark, J.M. Diagnostic accuracy and reliability of ultrasonography for the detection of fatty liver: A meta-analysis. Hepatology 2011, 54, 1082–1090. [Google Scholar] [CrossRef] [PubMed][Green Version]
- Popa, A.; Bende, F.; Sirli, R.; Popescu, A.; Baldea, V.; Lup.pusoru, R.; Cotrau, R.; Fofiu, R.; Foncea, C.; Sporea, I. Quantification of liver fibrosis, steatosis, and viscosity using multiparametric ultrasound in patients with non-alcoholic liver disease: A “real-life” cohort study. Diagnostics 2021, 11, 783. [Google Scholar] [CrossRef]
- Sugimoto, K.; Moriyasu, F.; Oshiro, H.; Takeuchi, H.; Abe, M.; Yoshimasu, Y.; Kasai, Y.; Sakamaki, K.; Hara, T.; Itoi, T. The role of multiparametric us of the liver for the evaluation of nonalcoholic steatohepatitis. Radiology 2020, 296, 532–540. [Google Scholar] [CrossRef] [PubMed]



 English
English Bahasa Melayu
Bahasa Melayu Bahasa Indonesia
Bahasa Indonesia Tiếng Việt
Tiếng Việt ไทย
ไทย