本翻譯僅作學術交流用,無商業意圖,請勿轉載,如有疑議問請來信
這項研究探討了碳水化合物與脂肪比例不同的飲食對能量消耗的影響。通過隨機試驗,研究發現降低飲食中碳水化合物含量可增加能量消耗,特別是在高胰島素分泌人群中。試驗涉及164名成年人,持續20週,顯示低碳水化合物飲食可能提高肥胖治療成功率。
低碳水化合物飲食對減重維護期間能量消耗的影響:隨機試驗
Effects of a low carbohydrate diet on energy expenditure during weight loss maintenance: randomized trial
Cara B Ebbeling, principal investigator, and associate professor1 2, Henry A Feldman, principal biostatistician, and associate professor2 3, Gloria L Klein, study director1, Julia M W Wong, associate study director, and instructor1 2, Lisa Bielak, nutrition research manager1, Sarah K Steltz, data and quality manager1, Patricia K Luoto, professor4, Robert R Wolfe, professor5, William W Wong, professor6, David S Ludwig, principal investigator, and professor1 2
https://www.bmj.com/content/363/bmj.k4583
摘要
目的
確定碳水化合物與脂肪比例不同的飲食對總能量消耗的影響。
設計
隨機試驗。
設定
於2014年8月至2017年5月,於美國兩個站點的多中心合作。
參與者
年齡在18-65歲,體質指數為25或以上的164名成人。
干預措施
在初始飲食上減重12%(範圍內2%)後,根據碳水化合物的含量,隨機將參與者分配到三種測試飲食中(高碳水化合物,60%,n=54;中等,40%,n=53;或低,20%,n=57)持續20週。為控制蛋白質,測試飲食的能量進行了調整,以保持減重在2公斤內。為測試由碳水化合物-胰島素模型預測的效果修飾,將樣本分為減重前胰島素分泌的三等分(口服葡萄糖後30分鐘的胰島素濃度)。
主要結果指標
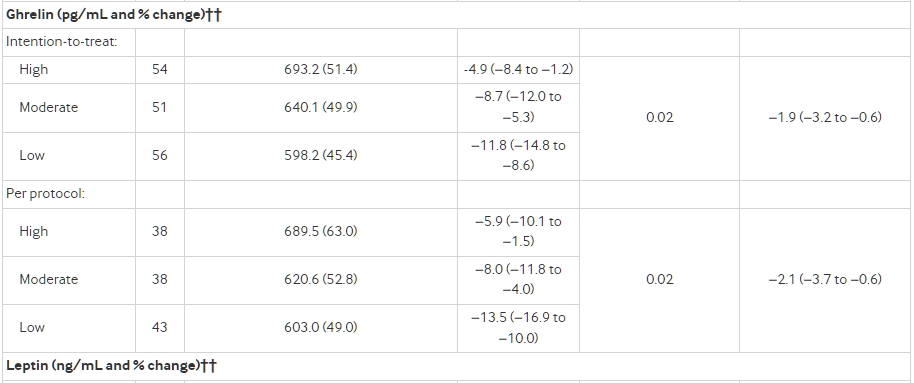
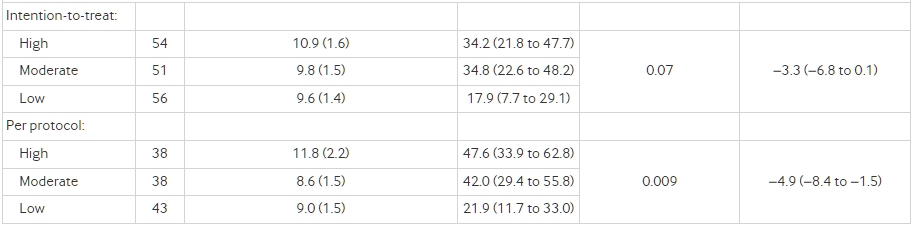
主要結果是用雙標水法測量的總能量消耗,按意向進行治療分析。按協定分析包括保持目標減重的參與者,可能提供更精確的效果估計。次要結果是靜息能量消耗,體力活動的測量,以及代謝激素瘦肽和胃餓素的水平。
結果
在按意向進行治療的分析中(n=162, P=0.002),總能量消耗因飲食而異,每當碳水化合物對總能量攝入的貢獻減少10%時,線性趨勢為52 kcal/d(95%置信區間 23到82)。與高碳水化合物飲食相比,分配給中等碳水化合物飲食的參與者的總能量消耗變化為91 kcal/d(95%置信區間 −29到210),而分配給低碳水化合物飲食的參與者為209 kcal/d (91到326)。在按協定分析中(n=120, P<0.001),分別為131 kcal/d(−6到267)和278 kcal/d(144到411)。在減重前胰島素分泌最高的三分之一參與者中,低碳水化合物飲食與高碳水化合物飲食之間的差異在按意向進行治療的分析中為308 kcal/d,而在按協定分析中為478 kcal/d(P<0.004)。與分配給高碳水化合物飲食的參與者相比,分配給低碳水化合物飲食的參與者的胃餓素顯著較低(兩種分析)。分配給低碳水化合物飲食的參與者的瘦肽也顯著較低(按協定)。
結論
與碳水化合物-胰島素模型一致,降低飲食中的碳水化合物在減重維護期間增加了能量消耗。這種代謝效應可能提高肥胖治療的成功率,特別是在胰島素分泌高的人群中。
試驗註冊
ClinicalTrials.gov NCT02068885。
Abstract
Objective
To determine the effects of diets varying in carbohydrate to fat ratio on total energy expenditure.
Design
Randomized trial.
Setting
Multicenter collaboration at US two sites, August 2014 to May 2017.
Participants
164 adults aged 18-65 years with a body mass index of 25 or more.
Interventions
After 12% (within 2%) weight loss on a run-in diet, participants were randomly assigned to one of three test diets according to carbohydrate content (high, 60%, n=54; moderate, 40%, n=53; or low, 20%, n=57) for 20 weeks. Test diets were controlled for protein and were energy adjusted to maintain weight loss within 2 kg. To test for effect modification predicted by the carbohydrate-insulin model, the sample was divided into thirds of pre-weight loss insulin secretion (insulin concentration 30 minutes after oral glucose).
Main outcome measures
The primary outcome was total energy expenditure, measured with doubly labeled water, by intention-to-treat analysis. Per protocol analysis included participants who maintained target weight loss, potentially providing a more precise effect estimate. Secondary outcomes were resting energy expenditure, measures of physical activity, and levels of the metabolic hormones leptin and ghrelin.
Results
Total energy expenditure differed by diet in the intention-to-treat analysis (n=162, P=0.002), with a linear trend of 52 kcal/d (95% confidence interval 23 to 82) for every 10% decrease in the contribution of carbohydrate to total energy intake (1 kcal=4.18 kJ=0.00418 MJ). Change in total energy expenditure was 91 kcal/d (95% confidence interval −29 to 210) greater in participants assigned to the moderate carbohydrate diet and 209 kcal/d (91 to 326) greater in those assigned to the low carbohydrate diet compared with the high carbohydrate diet. In the per protocol analysis (n=120, P<0.001), the respective differences were 131 kcal/d (−6 to 267) and 278 kcal/d (144 to 411). Among participants in the highest third of pre-weight loss insulin secretion, the difference between the low and high carbohydrate diet was 308 kcal/d in the intention-to-treat analysis and 478 kcal/d in the per protocol analysis (P<0.004). Ghrelin was significantly lower in participants assigned to the low carbohydrate diet compared with those assigned to the high carbohydrate diet (both analyses). Leptin was also significantly lower in participants assigned to the low carbohydrate diet (per protocol).
Conclusions
Consistent with the carbohydrate-insulin model, lowering dietary carbohydrate increased energy expenditure during weight loss maintenance. This metabolic effect may improve the success of obesity treatment, especially among those with high insulin secretion.
Trial registration
ClinicalTrials.gov NCT02068885.
導言
從動物和人類的研究中得知,生物因素對體重有很大的影響。當體重減輕時,飢餓感增加,能量消耗減少 — 這些都是對長期體重變化的生理適應。已知基因因素會影響體重,在人們之間解釋了體質指數(BMI)的一部分差異。但基因因素不能解釋為什麼與40年前相比,今天的平均人似乎在“維護”更高的體重。
根據肥胖的碳水化合物-胰島素模型,在攝取高升糖指數的食物後,胰島素對葡萄糖的濃度比增加,將代謝燃料從氧化轉移到脂肪組織中儲存。這種生理狀態假設增加了飢餓感和對食物的渴望,減少了能量消耗,並有可能導致體重增加,特別是在那些天生胰島素分泌高的人中。碳水化合物-胰島素模型提供了一種生理機制,可以理解為什麼自1970年代以來美國的肥胖率已經增加,因為膳食脂肪被高升糖指數的食物所替代,包括精製穀物和添加的糖。
這個模型受到了質疑,主要是因為控制餵食研究缺乏證據。最近的一項荟萃分析報告說,低碳水化合物和低脂肪飲食之間的能量消耗沒有明顯的區別。然而,該分析中的研究都是短期的(大多數<2週),而適應低碳水化合物、高脂肪飲食的過程似乎至少需要兩到三週。因此,基於現有的證據,不能從長期效應中區分出營養成分的瞬態效應。我們通過20週比較了在減重維護期間,不同碳水化合物到脂肪比例的飲食對能量消耗的影響。
方法
本研究方案已在先前的出版物中發表^19^。從2014年8月到2017年5月,我們在麻薩諸塞州的弗雷明翰州立大學校園內收集資料。為了對自由生活的參與者實施受控餵飼協議,我們與Sodexo合作,該公司是弗雷明翰州立大學的食品服務承包商^20^。在研究的最後一年,我們在馬伯羅市的Assabet Valley Regional Technical High School設立了一個衛星餵食站點。這項研究被稱為弗雷明翰州食品研究,或 (FS)2。
設計
我們進行了一項隨機對照試驗,試驗分為入選期和測試期(見圖1)。在入選期,通過限制能量攝取來促使參與者在9-10週內減重12%(允許的誤差範圍為2%)。達到目標減重的參與者被隨機分配到高、中、或低碳水化合物測試飲食,測試期為20週。在測試期間,參與者的能量攝取定期進行調整,以確保減重維持在隨機分配前達到的水平的2公斤範圍內。在兩個階段,參與者被要求每天使用校準的Wi-Fi秤(Withings,劍橋,MA)自行量體重。研究結果在幾個時間點進行評估:減重前,試驗開始(隨機分配前的第-2至0週),測試期中點(第8至10週)和測試期結束(第18至20週),如圖1和補充eTable 1中所示。
圖1 研究設計參與者
參與此項研究的是年齡在18至65歲之間,BMI(體重(公斤)/身高(米)^2)為25或更高,且體重小於160公斤的成人。補充eTable 2列出了其他符合資格的標準。對於每三個隊伍,招募活動都在研究參與的相應學年(從8月到5月)的春季學期期間進行。參與者在註冊時提供書面知情同意書。參與該研究的酬勞為$3280(£2559; €2880),且餐食的價值為$3220,總計酬勞為$6500。 (有關隨機分配的實施詳情,請參見補充方法。)
膳食干預
在啟動階段,啟動飲食的總能量的營養成分分別為碳水化合物45%,脂肪30%和蛋白質25%。啟動飲食的目標營養成分反映了醫學院認為可以接受的範圍21,其中蛋白質在範圍的上端,以增強減重期間的飽足感22。我們根據休息需求確定個體能量需求,使用迴歸方程估計23 24,然後乘以1.5的身體活動因子(對應於輕活動生活方式)25。能量攝取被限制為估計需求的60%。研究小組監測參與者的體重,並在必要時調整食物量以達到目標減重。在啟動階段結束時,我們根據每位參與者的最近減重率調整了能量攝取,以穩定體重:減重期間的能量攝取(kcal/d)+(減重率(kg/天)×7700 kcal/kg)(1 kcal=4.18 kJ=0.00418 MJ)。在測試階段,高、中和低碳水化合物飲食在碳水化合物(分別為總能量的60%、40%和20%)和脂肪(20%、40%和60%)中有所不同,蛋白質固定為20%(表1)。考慮到其更高的熱效應29,我們控制了蛋白質,以提供對碳水化合物-胰島素模型的更具體的測試。飲食中添加的糖的相對量(總碳水化合物的15%)、飽和脂肪(總脂肪的35%)和鈉(3000 mg/2000 kcal)在各種飲食中保持恆定。根據體重(g)對時間(天)的迴歸,14天內每天的斜率為15g或更多表示需要調整能量攝取,以使體重在啟動試驗重量的2 kg內保持穩定。(有關菜單開發、品質控制和促進遵守策略的詳細信息,請參閱補充方法。)
表1 測試飲食的膳食能量和主要營養成分,計算每日平均值(對於2000 kcal目標)*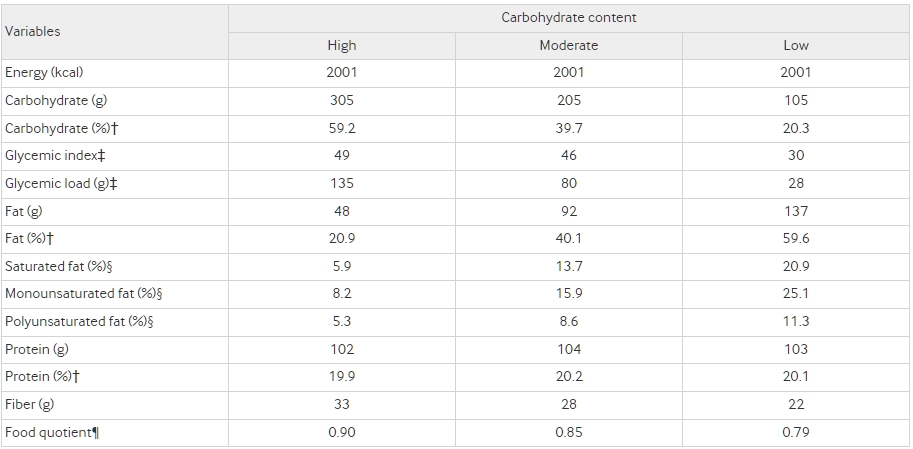
值是使用食品處理器營養分析軟件(ESHA Research, Salem, OR)計算的。
† 從主要營養物質中獲得的能量百分比考慮了某些食物的消化率。
‡ 每天的血糖指數是通過加總每個食品項目的加權值計算的:Σ(食品項目的血糖指數×該項目提供的總淨碳水化合物的比例)。26 血糖負荷是血糖指數和當天的淨碳水化合物的乘積:(血糖指數/100)×淨碳水化合物。27
§ 總能量的百分比。飽和脂肪的目標是總脂肪的35%(相當於高、中、低碳水化合物飲食的總能量的7%、14%和21%)。總脂肪目標的其餘部分(總能量的20%、40%和60%)在單不飽和和多不飽和脂肪之間分配。飽和脂肪、單不飽和脂肪和多不飽和脂肪的總和不等於總脂肪,因為某些食物的脂肪類型數據缺失。
¶ 食物商數(FQ)使用Black等人的方程式計算。28 FQ=(碳水化合物(%)×1.00)+(脂肪(%)×0.71)+(蛋白質(%)×0.81)。
研究結果
預先設定的結果包括能量消耗、身體活動的測量和代謝激素。為了測試由碳水化合物-胰島素模型預測的效果修飾,我們在減重前評估了胰島素分泌(口服葡萄糖後30分鐘的胰島素濃度)。3031 資料收集的工作人員對飲食組分配進行了掩蓋。使用雙標記水方法評估總能量消耗(主要結果)。32333435 參與者在不同的日子提供了兩個前劑量即時尿液樣本,以及在14天的評估期間定期提供七個後劑量樣本。使用氣體同位素比率質譜法以雙重測量尿液樣本的同位素富集。36 Ravussin等人的方程式37用於從二氧化碳生產(rCO2)計算總能量消耗,並以食物商數作為呼吸商數的代理。28 我們以每公斤體重的千卡表示總能量消耗,然後將其標準化為試驗開始的平均體重(82公斤)以進行分析和報告。這種方法考慮了在測試階段可能發生的體重小變化,在我們定義的體重減少維持範圍內(與試驗開始的體重相差2公斤),從而提高了精確性。一些研究者不鼓勵調整總能量支出的體重,因為總能量支出和體重、體組成和代謝活躍質量之間的關係存在個體差異會產生混淆。38 然而,這個問題,固有於人與人之間的橫斷面比較,不適用於我們研究中的幾個月內的個體內比較,尤其是在體重減少維持期間,這些關係不會有任何有意義的變化。我們還檢查了以千卡/天表示的絕對總能量消耗,並且不考慮體重作為共變數,我們得到了類似的結果。(有關體重、間接測定的靜息能量消耗、能量攝取、加速計的身體活動、腳踏車測功機的骨骼肌工作效率、口服葡萄糖耐量測試和血液樣本的檢測的詳細資訊,請參閱補充方法。)
統計分析
樣本大小的計算基於一項初步研究的數據。19 135名完成者的目標提供了80%的效力,與5%的第一型誤差,用於檢測在一個飲食組與其他兩個飲食組之間的總能量消耗變化237 kcal/d的差異。這個差異小於前一項研究中檢測到的效果,39並且與碳水化合物對總能量攝入的貢獻每減少10%的預測效果50 kcal/d一致。6
在解除飲食組分配的掩蓋之前,從口服雙標記水後穩定的氧和氫同位素的尿液消失曲線,使用非線性衰減模型衍生出主要結果測量值,即總能量消耗。19 我們使用了劍鞘技術來平滑參數估計,並丟棄了少量的不完整或適合度差的曲線、偏離的數據點和不合理的值。
預先指定的主要結果的分析框架是重複測量方差分析,涵蓋三個時間點(試驗開始、測試階段中點和測試階段結束),飲食分配作為一個三級獨立變量(高、中、低碳水化合物)。減重前的值,而不是試驗開始的值,最初在註冊處被指定為計算變化分數的基礎,但這個錯誤在解除飲食組分配之前,根據機構審查委員會的協議進行了修正。(有關協議修改的詳細信息,請參見補充材料中的修正歷史。)
主要模型除設計因素外(研究地點、隊列和入學波)未進行調整。主要結果的完全調整模型還包括人口統計特徵(性別、族裔、種族和年齡);減重前的BMI、瘦體質量百分比和總能量消耗的值;以及從減重前到試驗開始的體重減少量。一個非結構化的協方差矩陣在建模參與者隨著時間的相關性方面提供了最大的靈活性。從所有數據中取得的適合模型的參數,我們為每種飲食構建了測試階段中總能量消耗的平均變化(校正了試驗開始到測試階段中點和測試階段結束之間的變化,後兩者取平均),並使用兩個自由度的F測試檢驗這一變化是否在飲食中是一致的,顯著性的P值閾值為0.05。當拒絕了這一假設時,封閉測試的原則40允許我們對不同的大量營養飲食進行三次成對比較,關鍵P值為0.05,同時保留了一組四個潛在比較(一個整體和三個成對)的最大5%的第一型誤差率。高碳水化合物與低碳水化合物飲食的比較等同於根據它們等間距的碳水化合物含量對三種飲食進行線性趨勢測試。
為了測試效果的修飾,我們將樣本分為減重前胰島素分泌、空腹血糖和空腹胰島素的三分之一;在重複測量模型中添加了適當的交互作用項;並構建了對照,以測試在測試階段的變化中,飲食之間的差異是否具有線性趨勢。
次要結果(靜息能量消耗、身體活動以及代謝荷爾蒙胃餓素和瘦素)的分析方法與總能量消耗相似。在分析中,我們對荷爾蒙和甘油三酯的濃度進行了對數轉換。在報告中,我們將調整後的平均值和標準誤差重新轉換為原始單位(exp(平均log)±exp(平均log)×(exp(SE log)-1)),變化以百分比單位表示(100%×(exp(log中的變化)–1))。
我們對完整的意向治療樣本以及按規定程序子集進行了分析,後者包括在測試階段中體重減少保持在試驗開始體重2公斤範圍內的參與者,這可能提供了更精確的效果估計。每次分析後,我們都檢查殘差模式以檢測異常值或其他違反統計模型的假設。
意識到食物商數的估計在計算總能量消耗時引入了一些不精確性,這部分原因是由於可代謝能量的估計存在不確定性,41我們進行了敏感性分析,以確定食物商數中可能的錯誤如何影響結果。為了檢測選擇性退出,我們比較了完成測試階段結束評估的參與者和未完成的參與者的減重前特徵。為了充分評估遺失數據的影響(退出和不可用的數據點),我們執行了主要分析的反向概率加權版本,42構建了一個遺失的邏輯模型,並在主要分析中使用適合的概率來分配權重。我們使用SAS軟件版本9.4進行所有計算(SAS Institute, Cary, NC)。
遺失數據與適配質量
有兩名隨機參與者被排除在所有分析之外:其中一人發展出甲狀腺功能減退症,另一人在試驗開始時為雙標水提供了不可靠的數據,然後在飲食指派通知之前退出。在主要重複測量分析中可以使用的486個潛在總能量消耗值(162名參與者×三個時間點)中,有457個是可用的(94%);對於按規定程序分析,360個中有337個(94%)是可用的。遺失的值是由於24次未完成的雙標水研究所致(測試階段中期有九次,測試階段結束時有15次)以及五次產生了不收斂的曲線適配或不可能的參數的研究(試驗開始時有一次,測試階段中期有三次,測試階段結束時有一次)。無論是意圖治療還是按照協議的結果,當我們應用反向概率加權來補償遺失的數據時,兩者都沒有實質上的改變。對於次要結果,非遺失值的百分比在94%(靜息能量消耗、身體活動,459/486)和95%(荷爾蒙,460/486)之間變化。殘差模式在所有情況下都顯示了對重複測量模型的滿意適配,沒有極端的異常值或病態分佈。
病患和公眾參與
沒有病患參與設定研究問題或結果措施,也沒有病患參與研究的設計或實施計劃的開發。沒有要求病患參與結果的解釋或書面報告。研究參與者收到了他們臨床相關結果的書面摘要。我們計劃在發布主要結果後,邀請研究參與者到Framingham State University進行口頭報告。研究結果可能會通過任何媒體報導向大眾傳播。
結果
參與者
在1685人中,我們挑選了234名參與者進行初始階段(圖2)。其中,164人達到了12%(2%之內)的體重減少,並被隨機分配到三種主要營養素飲食的測試階段,包括高碳水化合物(n=54)、中等(n=53)或低碳水化合物(n=57)。表2顯示了減重前隨機樣本的特徵。根據Fisher的確切測試,隨機化中的每一個分層因子在三個飲食組中都保持平衡(P≥0.28)。在納入意圖治療分析的162名參與者中,有161人(99%)在試驗開始時、150人(93%)在測試階段中期和146人(90%)在測試階段結束時提供了主要結果數據。
圖2 參與者流程 (詳細的排除資料請參見補充圖) 表2 164名研究參與者依飲食組別在減重前的特徵。除非另有說明,否則值為平均數 (標準差)。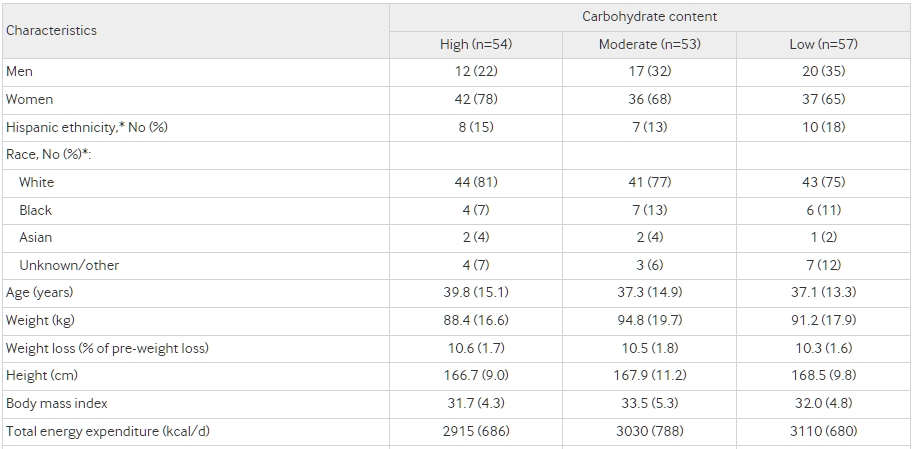
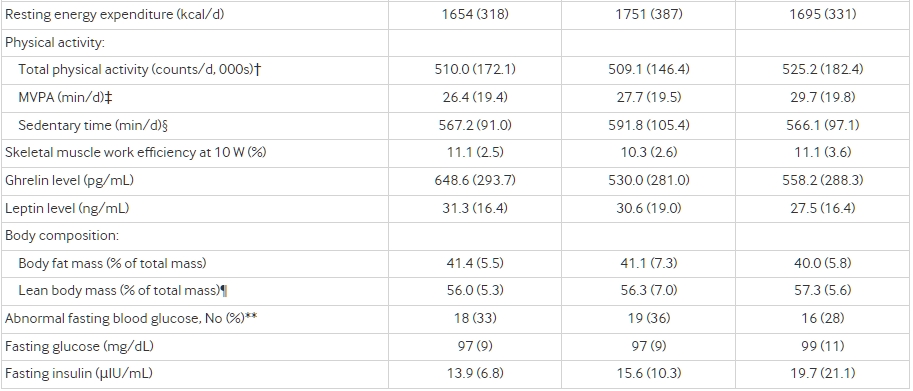
MVPA=中度至烈體力活動。
依據固定類別進行的自我報告來確定。白人:源自於歐洲、中東或北非的原住民族的人。黑人:源自於非洲的黑人種族團體的人。亞洲人:源自於遠東、東南亞或印度次大陸的原住民族的人。
† 基於三軸計數進行量化,代表三個正交平面(垂直、前後、左右)的複合向量大小。43平均加速度計佩戴時間為每天平均14.8 (SD 1.3) 小時。
‡ 使用Troiano等人的垂直軸計數閾值進行量化。44
§ 定義為垂直軸計數每分鐘<100計數。43
¶ 瘦體質量不包括骨礦物質含量。
** 空腹血糖≥100 mg/dL。
在初期階段,隨機指派的參與者平均體重減少了9.6公斤(標準差2.5公斤),相當於減去了10.5%(標準差1.7%)的初始體重。從體重減少到試驗開始時,三個飲食組之間在體重減少(P=0.65)或試驗開始時的絕對體重(P=0.18)上都沒有差異。在隨機指派的參與者中(為了在測試階段維持體重減少而需要調整能量攝取的參與者),有120人的主要結果數據保持在試驗開始體重的目標2公斤內,組成了按規定程序組(在主要結果的意向治療分析中佔了162人的74%)。除了年齡外,這些參與者和那些未能維持體重減少的參與者之間的協變數沒有差異,這一差異僅具有邊緣意義(參見補充的eTable 4)。完成試驗末期評估的參與者與未完成的參與者之間的協變數也沒有差異(數據未顯示)。如同試驗開始到測試階段中期和試驗末期的高度參與者相關性所示,體重在測試階段內保持穩定(r≥0.99)。平均而言,測試階段的體重變化小於1公斤,無論在意向治療(P=0.43)還是按規定程序(P=0.19)分析中,三個飲食組之間都沒有顯著差異。
在整個試驗中記錄了40個不良事件,涉及36名參與者(參見補充的eTable 5)。報告了兩個嚴重不良事件:因取出子宮內置型避孕器而緊急入院(與研究參與無關)和腹腔鏡膽囊切除術(可能與研究參與有關)。隨機分組後發生不良事件或嚴重不良事件的參與者數(n=13)在飲食組之間沒有差異(P=0.34)。
總能量消耗
在意向治療分析中(n=162,P=0.002),飲食組間的總能量消耗有顯著差異(圖3,表3),當碳水化合物在總能量攝取中的比例每下降10%,總能量消耗的線性趨勢為52 kcal/d(95%置信區間 23至82)(1 kcal=4.18 kJ=0.00418 MJ)。與高碳水化合物飲食相比,中度碳水化合物飲食的總能量消耗變化(平均值,標準化到試驗開始時平均體重82公斤)增加了91 kcal/d(95%置信區間 −29至210),而低碳水化合物飲食增加了209 kcal/d(91至326)。在按規定程序分析中(n=120,P<0.001)(圖3),相應的差異分別為131 kcal/d(−6至267)和278 kcal/d(144至411)。這些結果與根據所有預先確定的協變數(性別、族裔、種族和年齡;BMI、瘦體質量百分比和總能量消耗的減重前值;以及從減重前到試驗開始的體重減少)進行的完全調整結果相似:中度碳水化合物飲食在意向治療分析中增加了76 kcal/d(−42至194),而低碳水化合物飲食增加了185 kcal/d(69至302);按規定程序分析中分別為111 kcal/d(−23至245)和249 kcal/d(117至380)。補充eFigure 1展示了從試驗開始到測試階段的個體變化數據。兩種分析的結果在進行反向概率加權以補償丟失的數據時或在檢查以kcal/d表示的絕對總能量消耗時都沒有實質上的變化。在10至20周之間,任何飲食組的總能量消耗都沒有顯著改變(P>0.43)。補充eTable 6顯示了總能量消耗對食物商的假定值的相對不敏感性,而eTable 7顯示了飲食對總能量消耗的觀察到的效果對大量不合規定的魯棒性。
圖3總能量消耗的變化,主要結果,在意向治療(上)和按規定程序(下)分析中。數據顯示為從測試階段開始的平均變化,須著表示在平均值的上下1個標準誤差。P 測試測試階段中點和末端的變化的平均值在飲食組間的均勻性。
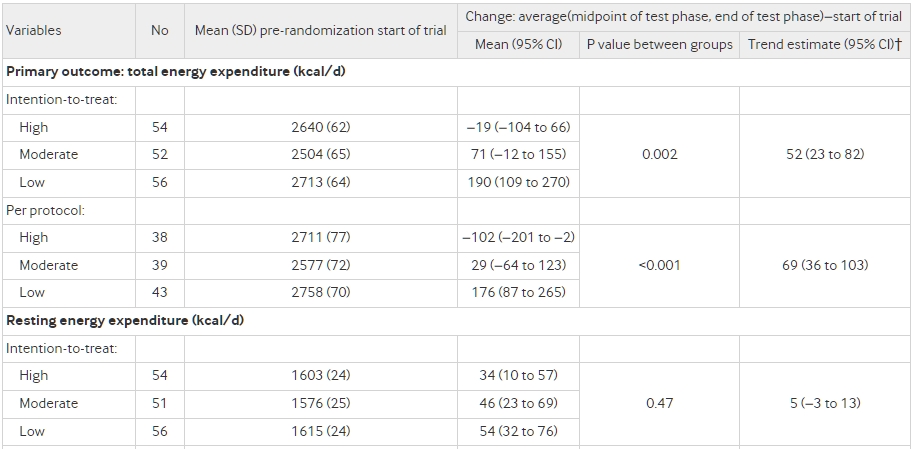
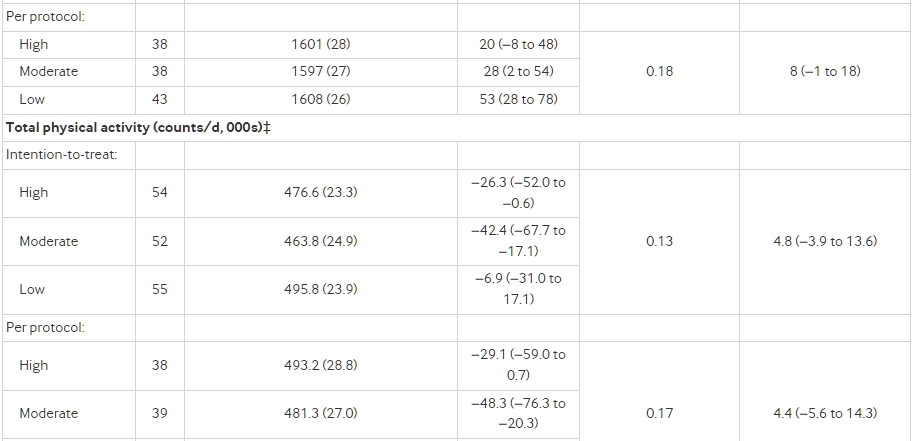
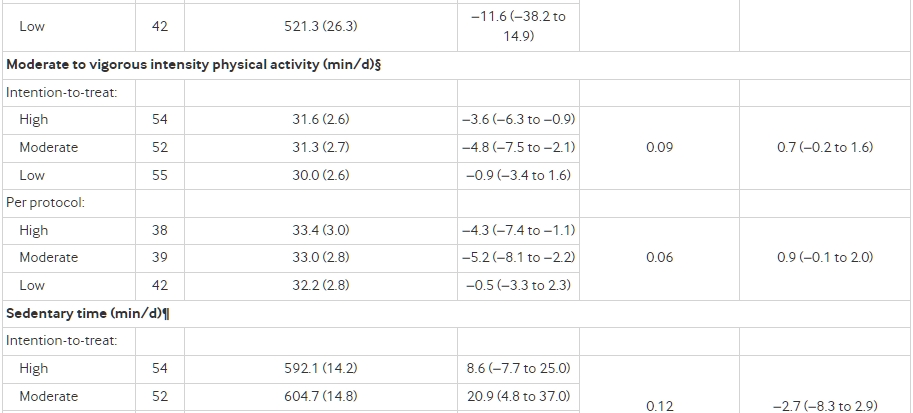
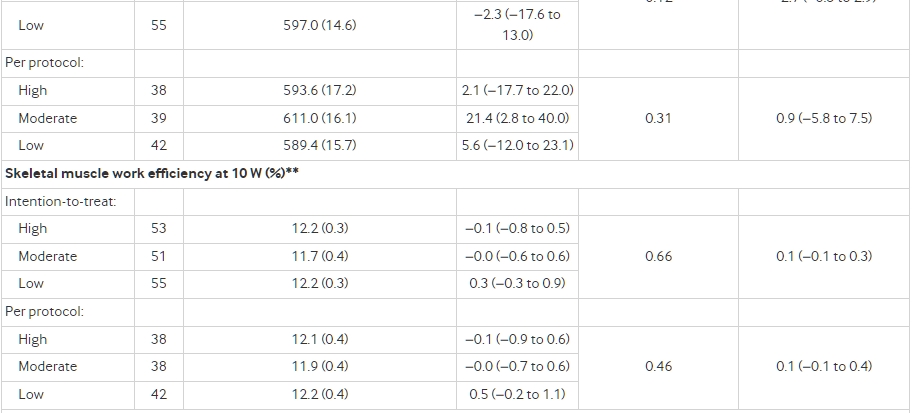
所有平均值和變化都是根據重複測量方差分析構建和比較的,除了結構設計變量(研究地點、隊伍、入學波)之外沒有調整。
† 根據飲食組對碳水化合物在總能量攝入中的貢獻減少10%的線性趨勢。估計相當於將高碳水化合物飲食與低碳水化合物飲食進行比較,除以4(這兩種飲食組在碳水化合物上的差異為40%)。
‡ 根據三軸計數量化,代表三個正交平面(垂直、前後、中側)的複合矢量大小。43 平均加速度計穿戴時間為平均14.9(SD 1.2)小時每天。
§ 使用Troiano等人的垂直軸計數閾值進行量化。44
¶ 定義為垂直軸計數每分鐘<100計數。43
** 效率表示為生成的功率(使用0.01433的因子將瓦特轉換為kcal/min)與休息以上的能量消耗(kcal/min)的百分比比率。4546 在測試階段中點未收集數據。變化:測試階段結束-試驗開始。在10W(此處呈現)、25W和50W,沒有顯著的組效應。
†† 激素水平對於分析進行了對數轉換。為了報告,調整的平均值和標準誤差被重新轉換為原始單位(exp(平均log)±exp(平均log)×(exp(SE log)–1)),並以百分比單位表示變化(100%×(exp(log中的變化)–1))。
飲食組成對總能量消耗的影響在減重前胰島素分泌高的人中最為明顯(圖4)。在口服葡萄糖後30分鐘胰島素濃度最高的三分之一參與者中,低碳水化合物飲食與高碳水化合物飲食之間的差異在意向治療分析中為308 kcal/d(101至514),在按規定程序分析中為478 kcal/d(232至724),在按規定程序分析中有顯著的效果修正。當評估按空腹葡萄糖、胰島素濃度或胰島素抗性修改的效果時,我們觀察到類似但較弱的模式,其中減重前這些特徵的值最高的三分之一顯示飲食組之間的最大差異(請參見補充資料e圖2至4)。
圖4根據減重前的胰島素分泌(口服葡萄糖後30分鐘的胰島素濃度)在意向治療和按規定程序分析中的效果修正。減重前的體重根據第三分位差異(第一分位, 83.8 kg; 第二分位, 92.8 kg; 第三分位 98.4 kg,在意向治療分析中P<0.001)。測試階段的體重變化在第三分位間沒有差異(P=0.08)或在飲食組之間(P=0.43)。
其他結果
我們在按規定程序分析中評估了測試階段的能量攝取,提供了減重維護期間的能量需求估算。雖然能量攝取的估算比總能量消耗47不那麼準確和精確(且我們的方法傾向於選擇性地低估能量消耗高的人,如在附加方法中所考慮的),但結果通常與總能量消耗的發現相一致。與試驗開始時的水平相比,被分配到高、中、低碳水化合物測試飲食的參與者的能量攝取分別改變了:139 kcal/d(−4至282)、175 kcal/d(42至308)和269 kcal/d(143至396),總體P=0.36。在胰島素分泌最高的第三分位的參與者中,這些差異加強:37 kcal/d(−249至323)、−24 kcal/d(−293至245)和340 kcal/d(132至548),總體P=0.05。
安靜能量消耗、總體活動量和中度至劇烈強度的體育活動在分配給低碳水化合物飲食的組別中略高(組差異或邊緣顯著的線性趨勢),在某些情況下,組內變化呈現對比;而久坐時間和骨骼肌工作效率則不因飲食而異(表3)。胰高血糖素(意向治療和按規定程序分析)和瘦素(僅按規定程序分析)因飲食而顯著不同。與高碳水化合物飲食相比,分配給低碳水化合物飲食的參與者在測試階段的胰高血糖素下降更快,而瘦素上升較少。
程序測量和生物測量的依從性
如先前描述的那樣,20對治療忠誠度的關注,涵蓋了飲食設計的差異和一致性(表1)以及飲食準備的完整性。為了監控完整性,我們進行了即時重量檢查,將實際重量與菜單項目的目標重量進行比較,並記錄了98% (743 of 760)的重量在5克以內(這種偏差水平不會損害碳水化合物的差異)。我們發現飲食組之間的1,5-脫水葡萄糖(一種碳水化合物攝取的生物測量,參見補充方法)差異明顯,從被分配到低碳水化合物飲食的人中最低,到被分配到高碳水化合物飲食的人中最高(P<0.001;圖5)。此外,如預期的那樣,隨著碳水化合物含量的增加,甘油三酯水平增加(P<0.001),而高密度脂蛋白膽固醇水平降低(P<0.001)。
圖5依意圖治療和按照程序分析的生物測量符合性。測量包括1,5-脫水葡萄糖(上),減重前平均值17 μg/mL;甘油三酯(中),減重前平均值78 mg/dL (重新轉換);和高密度脂蛋白膽固醇(下),減重前平均值48 mg/dL。數據顯示從測試階段開始的平均變化,其中的小線表示平均值上下的1個標準誤。P值測試在中點和測試階段結束時飲食組的變化平均值的一致性。左邊是依意圖治療分析;右邊是按照程序分析。
結果
在這個為期20周的控制飼食試驗中,我們發現,與高碳水化合物飲食相比,被分配到低碳水化合物飲食的參與者的總能量消耗顯著增加,而這兩種飲食的蛋白質含量相似。此外,減重前的胰島素分泌可能會修飾個體對這種飲食效應的反應。結合先前關於食慾區域活化48和代謝燃料濃度49的初步報告,目前的Framingham State Food Study (FS)2的結果驗證了碳水化合物-胰島素模型的幾個關鍵預測。不論涉及的具體機制是什麼,該研究顯示飲食質量可以獨立於體重影響能量消耗,這一現象可能是近期複查的50處理肥胖的關鍵。
總能量消耗的差異是209至278 kcal/d,或者每10%的碳水化合物對總能量攝入的貢獻減少大約50至70 kcal/d(1 kcal=4.18 kJ=0.00418 MJ)。這種效應與先前隨機交叉研究中用同位素方法得到的結果相當,該研究涉及21名成年人的一個月干預期39,以及17名男性的非隨機交叉研究51,在考慮到持續減重和其他偏見源的混淆後。5253 如果這種效應持續存在 — 我們從第10周到第20周沒有觀察到衰減 — 它將轉化為一名典型30歲,身高178厘米,基線體重100公斤,平均活動水平的男子三年後估計減少10公斤的體重,假設能量攝入不變(www.niddk.nih.gov/bwp)。如果降低血糖負荷也減少了飢餓和食物攝入36,長期效益可能更大。
低碳水化合物飲食和高碳水化合物飲食之間的總能量消耗差異,在胰島素分泌最高的三分之一中,比低胰島素分泌的人多出一倍以上,這突出了一個子組,他們通過限制總碳水化合物或高血糖負荷碳水化合物可能特別有效。這一發現與動物研究54、隊列研究55、孟德爾隨機分析56和臨床試驗的結果相一致。303157 相反,最近的DIETFITS (探討治療成功與治療互動的因素的飲食干預) 試驗報告說,在609名被分配到低脂肪與低碳水化合物飲食的超重成人中,胰島素分泌或基因因素在12個月內沒有效應修飾作用。58 但在那項研究中,他們依賴於營養教育和行為輔導,參與者被指示“最小化或消除精製穀物和添加糖,並最大化攝入蔬菜”和其他最少加工的食品。可能正因為如此,低脂肪飲食的報告的血糖負荷對於天生碳水化合物含量較高的飲食來說非常低,與一些先前干預研究中最低的血糖負荷飲食的值相似。59 因此,普遍健康且特別低血糖負荷的飲食可能會減弱易感風險因子的影響。支持這種可能性的是,對於消費高血糖負荷的含糖飲料的人,肥胖的高基因風險得分預測了肥胖,但對於非消費者則不是。60
與我們之前的交叉研究相似,39飲食間的總能量消耗差異主要不是由於靜息能量消耗或體能活動水平,這在被分配到低碳水化合物飲食的參與者中略有增加(這些比較可能欠缺效能)。能量消耗的其他可能貢獻成分包括食物的熱效應、棕色脂肪組織的活性、自主調節、營養循環、手足無暇和相關的非運動活動熱產生,61 以及我們在自行車测功法中未能捕捉到的運動效率的變化。45466263
飲食對荷爾蒙反應暗示了新陳代謝的變化。生長酸,主要在胃中產生,在被分配到低碳水化合物飲食的參與者中顯著降低,這是一個新發現。除了對飢餓的影響,生長酸還被報導會降低能量消耗並促進脂肪沉積,6465為我們的主要結果提供了另一種機制性解釋。瘦素(一種表徵體能存儲的脂肪細胞荷爾蒙)在被分配到低碳水化合物飲食的參與者中也較低,這暗示了瘦素敏感性的改善。66 前瞻性研究觀察到,在體重減少後瘦素水平下降最多的人有最低的體重恢復風險。676869
研究的優點和局限性
(FS)2 是一項在自由生活的參與者中進行的大型控制餵食研究,具有幾個優點:干預的持續時間足以避免由於營養成分變化導致的短暫新陳代謝適應的混淆15161718; 對主要結果進行相對精確的效果估計的能力;生物測量顯示飲食之間存在顯著且持續的差異(這些發現通常不會在依賴營養教育和行為輔導的試驗中觀察到)70; 使用雙標記水方法測量總能量消耗,這是研究自由生活人群的黃金標準方法32333435; 控制膳食蛋白和體重,最大程度地減少了其他可能對總能量消耗產生重大影響的因素的混淆;以及設計飲食以反映其各自的營養素組成的現實和健康示例。
本研究主要有三個局限性,包括可能的測量誤差、不遵守指示和一般化能力。首先,使用雙標記水方法測量總能量消耗涉及多個假設,其中最主要的假設是食物商數(反映膳食組成)等於呼吸商數(反映氧化營養素的比率)。在體重維持期間,這個假設通常是有效的。28 令人欣慰的是,食物商數估計的潛在錯誤影響只是輕微的,食物商數0.01的變化相當於總能量消耗的約1%變化(參見補充資料eTable 6)。在敏感性分析中,對於一系列可信的呼吸商數值,主要結果仍然保持穩健(eTable 7)。我們主要結果的有效性的額外證據來自於效果的修正,因為在觀察到的方式中,總能量消耗的任何系統性誤差與胰島素分泌和胰島素抗性的測量方式共同存在是沒有道理的。
近期,一些研究者提出了一個新的觀點,認為在過去幾十年於營養研究中廣泛使用的雙標記水方法在比較不同碳水化合物比例的飲食時會產生偏見。根據這一觀點,在一項觀察性初步研究的事後分析中提出,71 高碳水化合物飲食上的新生脂肪合成增加可能會捕獲氘,導致與整個室內熱量測定相比,雙標記水的總能量消耗減少,這是人為的。這種擔憂源於豬在其最快速的生長階段攝取極高的碳水化合物飲食(占總能量攝入的90%)的研究,每天增重高達0.65公斤。72 在這種特殊情境下,總能量消耗的估計可能會產生顯著的誤差;然而,統計外推預測在體重維持期間不會產生誤差。在人類的體重維持期間,全食品、低糖飲食中的碳水化合物攝取量高達75%(遠高於我們的高碳水化合物飲食,且糖分也較低)時,肝臟的新生脂肪合成率很低。7374 即使碳水化合物的攝取量超出50%,肝臟的新生脂肪合成也不到5克/天。75
有些研究76報告脂肪組織中的新生脂肪合成率中等,但不是所有研究77都這樣報告,但我們還不知道飲食組成如何有差異地影響這一現象。實際上,脂肪細胞的脂肪合成似乎對飲食碳水化合物的變化反應遲鈍,7879而在體重穩定8081或減重後,82高碳水化合物的攝入可能不會影響脂肪基因表達或脂肪生成活性,這與大量超量攝食相反。8384 此外,一項精心控制的驗證研究報告指出,與整個室內熱量測定相比,雙標記水方法更為準確,後者傾向於低估適應性熱生成。85 通過雙標記水(但不是整個室內熱量測定)確定的總能量消耗與體重增減10%時的能量需求密切相符,這表明脂肪組織的主要干擾後的新陳代謝變化不會混淆同位素測量。因此,飲食組成對體重維持期間雙標記水方法準確性的任何偏見都是高度投機的,並且不太可能有意義。
我們認為我們的方案對於住院設置在邏輯上或財務上都不實際。相反,我們為參與者提供了完全準備好的餐點,並實施了策略以促進遵守指定的飲食。20 儘管付出了這些努力,我們認識到可能會出現不遵從的情況,尤其是在那些體重偏離預定的體重減少維護定義的人中。但是,這第二個限制不太可能對研究的完整性構成威脅,因為敏感性分析顯示飲食對總能量消耗的影響對大量的不遵從具有魯棒性,即使在極端的假設下(在低碳水化合物飲食上消耗的任何額外能量都來自於反映高碳水化合物飲食的巨量營養素的食物)(請參見補充電子表6和7)。此外,在按協議分析中,主要結果得到了加強,只包括在測試階段保持減重的參與者。通過排除那些具有不遵從的客觀證據的人,按協議分析應該提供更準確的真實飲食效果估計。
我們研究的第三個限制是將飼養研究的發現轉化為公共衛生建議。然而,研究設計的某些方面提高了普適性,包括在與食品服務承包商合作的大學的實用設置中提供食物。更廣泛地說,這些結果必須與依賴營養教育和行為輔導的長期減重試驗相調和,根據最近的幾項meta分析,與低脂肪飲食相比,低碳水化合物飲食只有一個小優勢。868788899091 但是,從這些試驗中推斷出的有效性受到了典型的長期不遵從和組間飲食攝入量缺乏差異化的限制,這反映了在現代食品環境中改變行為的困難。此外,我們的研究不能證明只有碳水化合物與脂肪的比例的改變中介了研究結果。儘管我們盡可能地構建了相似的測試飲食(例如,控制蛋白質含量、非澱粉蔬菜的量、飽和脂肪與總脂肪的比例),但未被認識到的飲食因素可能已經導致了觀察到的效果。這種可能性,與翻譯有關,需要在未來的機制導向研究中進行探索。
結論和政策意義
飲食組成似乎獨立於體重影響能量消耗。低血糖指數、高脂肪的飲食可能有助於超越傳統的限制能量攝入和鼓勵體育活動的重點,以維持減重效果。需要進一步的研究來檢查血糖負荷對體重的影響,同時控制能量攝入;比較旨在在現有碳水化合物水平上減少血糖指數的飲食(例如,DIETFITS低脂肪飲食)與限制總碳水化合物的飲食;探索基於胰島素分泌和其他生物因素的亞群易感性;確定極端的碳水化合物限制(例如,使用生酮飲食)是否為肥胖或特定疾病如糖尿病提供了獨特的優勢;以及探索飲食組成與能量消耗之間的相關機制。如果確認了減少血糖負荷飲食的代謝好處,則需要開發適當的行為和環境干預措施,以便最佳地轉化為公共衛生。
已知的相關內容:
減重時能量消耗會減少,這容易導致體重回升。
然而,對於飲食組成如何長期影響這種適應性的新陳代謝反應,我們所知甚少。
這項研究新增的知識:
低碳水化合物飲食可能在減重維持期間增加能量消耗。
這種代謝效應可能提高肥胖治療的有效性。
致謝
我們感謝研究參與者為推進科學所付出的時間和承諾;負責口服葡萄糖耐受試驗的研究護士;在Framingham州立大學擔任研究助理的學生;顧問Helen Rasmussen(塔夫茨大學)、Janis Swain(布里格姆婦女醫院)和Jeff Volek(俄亥俄州立大學);研究安全官Michael Agus(波士頓兒童醫院);波士頓兒童醫院研究員Teri Allers, Rachel Apone, Michaela Barhite等人;Framingham州立大學的員工Denise Harney;Sodexo的員工David Garufi, Renae Gauvin等人;Assabet Valley Regional Technical High School的員工Danielle Gervais, Jon Thering等人;Baylor醫學院的員工Zhensheng Chen;以及SetPoint Health的員工David Blackburn, Rob O’Neill和Kristina Spellman為設計研究網站。
我們感謝研究參與者為推進科學所付出的時間和承諾;負責口服葡萄糖耐受試驗的研究護士;在Framingham州立大學擔任研究助理的學生;顧問Helen Rasmussen(塔夫茨大學)、Janis Swain(布里格姆婦女醫院)和Jeff Volek(俄亥俄州立大學);研究安全官Michael Agus(波士頓兒童醫院);波士頓兒童醫院研究員Teri Allers, Rachel Apone, Michaela Barhite等人;Framingham州立大學的員工Denise Harney;Sodexo的員工David Garufi, Renae Gauvin等人;Assabet Valley Regional Technical High School的員工Danielle Gervais, Jon Thering等人;Baylor醫學院的員工Zhensheng Chen;以及SetPoint Health的員工David Blackburn, Rob O’Neill和Kristina Spellman為設計研究網站。
參考資料
Maclean PS, Bergouignan A, Cornier MA, Jackman MR. Biology’s response to dieting: the impetus for weight regain. Am J Physiol Regul Integr Comp Physiol2011;301:R581-600. doi:10.1152/ajpregu.00755.2010 pmid:21677272CrossRefPubMedWeb of ScienceGoogle Scholar
↵Leibel RL, Rosenbaum M, Hirsch J. Changes in energy expenditure resulting from altered body weight. N Engl J Med1995;332:621-8. doi:10.1056/NEJM199503093321001 pmid:7632212CrossRefPubMedWeb of ScienceGoogle Scholar
↵Ludwig DS. The glycemic index: physiological mechanisms relating to obesity, diabetes, and cardiovascular disease. JAMA2002;287:2414-23. doi:10.1001/jama.287.18.2414 pmid:11988062CrossRefPubMedWeb of ScienceGoogle Scholar
↵Ludwig DS, Friedman MI. Increasing adiposity: consequence or cause of overeating?JAMA2014;311:2167-8. doi:10.1001/jama.2014.4133 pmid:24839118CrossRefPubMedWeb of ScienceGoogle Scholar
↵Taubes G. The science of obesity: what do we really know about what makes us fat? An essay by Gary Taubes. BMJ2013;346:f1050. doi:10.1136/bmj.f1050 pmid:23596125FREE Full TextGoogle Scholar
↵Ludwig DS, Ebbeling CB. The Carbohydrate-Insulin Model of Obesity: Beyond “Calories In, Calories Out”. JAMA Intern Med2018;178:1098-103. doi:10.1001/jamainternmed.2018.2933 pmid:29971406CrossRefPubMedGoogle Scholar
↵Lennerz B, Lennerz JK. Food addiction, high-glycemic-index carbohydrates, and obesity. Clin Chem2018;64:64-71. doi:10.1373/clinchem.2017.273532 pmid:29158252Abstract/FREE Full TextGoogle Scholar
↵Ford ES, Dietz WH. Trends in energy intake among adults in the United States: findings from NHANES. Am J Clin Nutr2013;97:848-53. doi:10.3945/ajcn.112.052662 pmid:23426032Abstract/FREE Full TextGoogle Scholar
↵Ludwig DS. Lowering the bar on the low-fat diet. JAMA2016;316:2087-8. doi:10.1001/jama.2016.15473 pmid:27681384CrossRefPubMedGoogle Scholar
↵Hall KD. A review of the carbohydrate-insulin model of obesity. Eur J Clin Nutr2017;71:323-6. doi:10.1038/ejcn.2016.260 pmid:28074888CrossRefPubMedGoogle Scholar
↵Hall KD, Guo J. Obesity energetics: body weight regulation and the effects of diet composition. Gastroenterology2017;152:1718-27.e3. doi:10.1053/j.gastro.2017.01.052 pmid:28193517CrossRefPubMedGoogle Scholar
↵Howell S, Kones R. “Calories in, calories out” and macronutrient intake: the hope, hype, and science of calories. Am J Physiol Endocrinol Metab2017;313:E608-12. doi:10.1152/ajpendo.00156.2017 pmid:28765272CrossRefPubMedGoogle Scholar
↵Schwartz MW, Seeley RJ, Zeltser LM, et al. Obesity pathogenesis: an Endocrine Society scientific statement. Endocr Rev2017;38:267-96. doi:10.1210/er.2017-00111 pmid:28898979CrossRefPubMedGoogle Scholar
↵Bosy-Westphal A, Hägele F, Nas A. Impact of dietary glycemic challenge on fuel partitioning. Eur J Clin Nutr2017;71:327-30. doi:10.1038/ejcn.2016.230 pmid:27901033CrossRefPubMedGoogle Scholar
↵Owen OE, Caprio S, Reichard GA Jr., Mozzoli MA, Boden G, Owen RS. Ketosis of starvation: a revisit and new perspectives. Clin Endocrinol Metab1983;12:359-79. doi:10.1016/S0300-595X(83)80046-2 pmid:6347450CrossRefPubMedWeb of ScienceGoogle Scholar
↵Vazquez JA, Adibi SA. Protein sparing during treatment of obesity: ketogenic versus nonketogenic very low calorie diet. Metabolism1992;41:406-14. doi:10.1016/0026-0495(92)90076-M pmid:1556948CrossRefPubMedWeb of ScienceGoogle Scholar
↵Yang MU, Van Itallie TB. Composition of weight lost during short-term weight reduction. Metabolic responses of obese subjects to starvation and low-calorie ketogenic and nonketogenic diets. J Clin Invest1976;58:722-30. doi:10.1172/JCI108519 pmid:956398CrossRefPubMedWeb of ScienceGoogle Scholar
↵Phinney SD, Bistrian BR, Wolfe RR, Blackburn GL. The human metabolic response to chronic ketosis without caloric restriction: physical and biochemical adaptation. Metabolism1983;32:757-68. doi:10.1016/0026-0495(83)90105-1 pmid:6865775CrossRefPubMedWeb of ScienceGoogle Scholar
↵Ebbeling CB, Klein GL, Luoto PK, et al. A randomized study of dietary composition during weight-loss maintenance: Rationale, study design, intervention, and assessment. Contemp Clin Trials2018;65:76-86. doi:10.1016/j.cct.2017.12.004 pmid:29233719CrossRefPubMedGoogle Scholar
↵Wong JM, Bielak L, Eddy RG, et al. An academia-industry partnership for planning and executing a community-based feeding study. Curr Dev Nutr2018;2:nzy060.pmid:30283914PubMedGoogle Scholar
↵Institute of Medicine. Dietary Reference Intakes for Energy, Carbohydrate, Fiber, Fat, Fatty Acids, Cholesterol, Protein, and Amino Acids.The National Academies Press, 2002.Google Scholar
↵Halton TL, Hu FB. The effects of high protein diets on thermogenesis, satiety and weight loss: a critical review. J Am Coll Nutr2004;23:373-85. doi:10.1080/07315724.2004.10719381 pmid:15466943CrossRefPubMedWeb of ScienceGoogle Scholar
↵Frankenfield D, Roth-Yousey L, Compher C. Comparison of predictive equations for resting metabolic rate in healthy nonobese and obese adults: a systematic review. J Am Diet Assoc2005;105:775-89. doi:10.1016/j.jada.2005.02.005 pmid:15883556CrossRefPubMedWeb of ScienceGoogle Scholar
↵Mifflin MD, St Jeor ST, Hill LA, Scott BJ, Daugherty SA, Koh YO. A new predictive equation for resting energy expenditure in healthy individuals. Am J Clin Nutr1990;51:241-7. doi:10.1093/ajcn/51.2.241 pmid:2305711Abstract/FREE Full TextGoogle Scholar
↵World Health Organization. Human Energy Requirements: Report of a Joint FAO/WHO/UNU Expert Consultation, Rome, Italy, 17-24 October 2001: United Nations, 2004:96. http://www.who.int/nutrition/publications/nutrientrequirements/9251052123/en/
Wolever TM, Jenkins DJ. The use of the glycemic index in predicting the blood glucose response to mixed meals. Am J Clin Nutr1986;43:167-72. doi:10.1093/ajcn/43.1.167 pmid:3942088Abstract/FREE Full TextGoogle Scholar
Atkinson FS, Foster-Powell K, Brand-Miller JC. International tables of glycemic index and glycemic load values: 2008. Diabetes Care2008;31:2281-3. doi:10.2337/dc08-1239 pmid:18835944Abstract/FREE Full TextGoogle Scholar
↵Black AE, Prentice AM, Coward WA. Use of food quotients to predict respiratory quotients for the doubly-labelled water method of measuring energy expenditure. Hum Nutr Clin Nutr1986;40:381-91.pmid:3771290PubMedGoogle Scholar
↵Eisenstein J, Roberts SB, Dallal G, Saltzman E. High-protein weight-loss diets: are they safe and do they work? A review of the experimental and epidemiologic data. Nutr Rev2002;60:189-200. doi:10.1301/00296640260184264 pmid:12144197CrossRefPubMedGoogle Scholar
↵Ebbeling CB, Leidig MM, Feldman HA, Lovesky MM, Ludwig DS. Effects of a low-glycemic load vs low-fat diet in obese young adults: a randomized trial. JAMA2007;297:2092-102. doi:10.1001/jama.297.19.2092 pmid:17507345CrossRefPubMedWeb of ScienceGoogle Scholar
↵Hron BM, Ebbeling CB, Feldman HA, Ludwig DS. Relationship of insulin dynamics to body composition and resting energy expenditure following weight loss. Obesity (Silver Spring)2015;23:2216-22. doi:10.1002/oby.21213 pmid:26373701CrossRefPubMedGoogle Scholar
↵Lam YY, Ravussin E. Analysis of energy metabolism in humans: A review of methodologies. Mol Metab2016;5:1057-71. doi:10.1016/j.molmet.2016.09.005 pmid:27818932CrossRefPubMedGoogle Scholar
↵Schoeller DA. Recent advances from application of doubly labeled water to measurement of human energy expenditure. J Nutr1999;129:1765-8. doi:10.1093/jn/129.10.1765 pmid:10498745Abstract/FREE Full TextGoogle Scholar
↵Wong WW. 90th Anniversary Commentary: Measurement of Energy Expenditure in Free-Living Humans by Using Doubly Labeled Water. J Nutr2018;148:1660-2. doi:10.1093/jn/nxy107 pmid:30281104CrossRefPubMedGoogle Scholar
↵Wong WW, Roberts SB, Racette SB, et al. The doubly labeled water method produces highly reproducible longitudinal results in nutrition studies. J Nutr2014;144:777-83. doi:10.3945/jn.113.187823 pmid:24523488Abstract/FREE Full TextGoogle Scholar
↵Wong WW, Lee LS, Klein PD. Deuterium and oxygen-18 measurements on microliter samples of urine, plasma, saliva, and human milk. Am J Clin Nutr1987;45:905-13. doi:10.1093/ajcn/45.5.905 pmid:3578092Abstract/FREE Full TextGoogle Scholar
↵Ravussin E, Harper IT, Rising R, Bogardus C. Energy expenditure by doubly labeled water: validation in lean and obese subjects. Am J Physiol1991;261:E402-9.pmid:1909495PubMedGoogle Scholar
↵Ravussin E, Bogardus C. Relationship of genetics, age, and physical fitness to daily energy expenditure and fuel utilization. Am J Clin Nutr1989;49(Suppl):968-75. doi:10.1093/ajcn/49.5.968 pmid:2655422FREE Full TextGoogle Scholar
↵Ebbeling CB, Swain JF, Feldman HA, et al. Effects of dietary composition on energy expenditure during weight-loss maintenance. JAMA2012;307:2627-34. doi:10.1001/jama.2012.6607 pmid:22735432CrossRefPubMedWeb of ScienceGoogle Scholar
↵Bender R, Lange S. Adjusting for multiple testing–when and how?J Clin Epidemiol2001;54:343-9. doi:10.1016/S0895-4356(00)00314-0 pmid:11297884CrossRefPubMedWeb of ScienceGoogle Scholar
↵Sánchez-Peña MJ, Márquez-Sandoval F, Ramírez-Anguiano AC, Velasco-Ramírez SF, Macedo-Ojeda G, González-Ortiz LJ. Calculating the metabolizable energy of macronutrients: a critical review of Atwater’s results. Nutr Rev2017;75:37-48. doi:10.1093/nutrit/nuw044 pmid:27974598CrossRefPubMedGoogle Scholar
↵Seaman SR, White IR. Review of inverse probability weighting for dealing with missing data. Stat Methods Med Res2013;22:278-95. doi:10.1177/0962280210395740 pmid:21220355CrossRefPubMedGoogle Scholar
Chomistek AK, Yuan C, Matthews CE, et al. Physical activity assessment with the ActiGraph GT3X and doubly labeled water. Med Sci Sports Exerc2017;49:1935-44. doi:10.1249/MSS.0000000000001299 pmid:28419028CrossRefPubMedGoogle Scholar
Troiano RP, Berrigan D, Dodd KW, Mâsse LC, Tilert T, McDowell M. Physical activity in the United States measured by accelerometer. Med Sci Sports Exerc2008;40:181-8. doi:10.1249/mss.0b013e31815a51b3 pmid:18091006CrossRefPubMedWeb of ScienceGoogle Scholar
↵Baldwin KM, Joanisse DR, Haddad F, et al. Effects of weight loss and leptin on skeletal muscle in human subjects. Am J Physiol Regul Integr Comp Physiol2011;301:R1259-66. doi:10.1152/ajpregu.00397.2011 pmid:21917907CrossRefPubMedWeb of ScienceGoogle Scholar
↵Goldsmith R, Joanisse DR, Gallagher D, et al. Effects of experimental weight perturbation on skeletal muscle work efficiency, fuel utilization, and biochemistry in human subjects. Am J Physiol Regul Integr Comp Physiol2010;298:R79-88. doi:10.1152/ajpregu.00053.2009 pmid:19889869CrossRefPubMedWeb of ScienceGoogle Scholar
↵Park Y, Dodd KW, Kipnis V, et al. Comparison of self-reported dietary intakes from the Automated Self-Administered 24-h recall, 4-d food records, and food-frequency questionnaires against recovery biomarkers. Am J Clin Nutr2018;107:80-93. doi:10.1093/ajcn/nqx002 pmid:29381789CrossRefPubMedGoogle Scholar
↵Holsen L, Cerit H, Lennerz B, et al. Hypothalamic and nucleus accumbens cerebral blood flow vary as a function of long-term carbohydrate-to-fat ratio diets [abstract]. Neuropsychopharmacology (American College of Neuropsychopharmacology 56th Annual Meeting, Palm Springs) 2017;42:S150-1. https://www.nature.com/articles/npp2017264.pdf
↵Shimy K, Feldman HA, Klein GL, et al. A mechanistic examination of dietary composition on metabolic fuel availability [abstract].. Hormone Research in Paediatrics (10th International Joint Meeting of Pediatric Endocrinology; Washington DC) 2017;88(Suppl 1):S337. http://internationalmeeting2017.org/docs/ABSTRACTS_FINAL.pdf
↵Muller MJ, Geisler C, Heymsfield SB, et al. Recent advances in understanding body weight homeostasis in humans. F1000Res 2018;7:pii: F1000 Faculty Rev-1025.
↵Hall KD, Chen KY, Guo J, et al. Energy expenditure and body composition changes after an isocaloric ketogenic diet in overweight and obese men. Am J Clin Nutr2016;104:324-33. doi:10.3945/ajcn.116.133561 pmid:27385608Abstract/FREE Full TextGoogle Scholar
↵Ludwig DS, Ebbeling CB. Raising the bar on the low-carbohydrate diet. Am J Clin Nutr2016;104:1487-8. doi:10.3945/ajcn.116.142182 pmid:27802995FREE Full TextGoogle Scholar
↵Friedman MI, Appel S. Energy expenditure and body composition changes after an isocaloric ketogenic diet in overweight and obese men: a secondary analysis of energy expenditure and physical activity. bioRxiv.The Preprint Server for Biology, 2018, doi:10.1101/383752.CrossRefGoogle Scholar
↵Pawlak DB, Kushner JA, Ludwig DS. Effects of dietary glycaemic index on adiposity, glucose homoeostasis, and plasma lipids in animals. Lancet2004;364:778-85. doi:10.1016/S0140-6736(04)16937-7 pmid:15337404CrossRefPubMedWeb of ScienceGoogle Scholar
↵Chaput JP, Tremblay A, Rimm EB, Bouchard C, Ludwig DS. A novel interaction between dietary composition and insulin secretion: effects on weight gain in the Quebec Family Study. Am J Clin Nutr2008;87:303-9. doi:10.1093/ajcn/87.2.303 pmid:18258618Abstract/FREE Full TextGoogle Scholar
↵Astley CM, Todd JN, Salem RM, et al. Genetic Evidence That Carbohydrate-Stimulated Insulin Secretion Leads to Obesity. Clin Chem2018;64:192-200. doi:10.1373/clinchem.2017.280727 pmid:29295838Abstract/FREE Full TextGoogle Scholar
↵Pittas AG, Das SK, Hajduk CL, et al. A low-glycemic load diet facilitates greater weight loss in overweight adults with high insulin secretion but not in overweight adults with low insulin secretion in the CALERIE Trial. Diabetes Care2005;28:2939-41. doi:10.2337/diacare.28.12.2939 pmid:16306558FREE Full TextGoogle Scholar
↵Gardner CD, Trepanowski JF, Del Gobbo LC, et al. Effect of low-fat vs low-carbohydrate diet on 12-month weight loss in overweight adults and the association with genotype pattern or insulin secretion: The DIETFITS randomized clinical trial. JAMA2018;319:667-79. doi:10.1001/jama.2018.0245 pmid:29466592CrossRefPubMedGoogle Scholar
↵Larsen TM, Dalskov SM, van Baak M, et al., Diet, Obesity, and Genes (Diogenes) Project. Diets with high or low protein content and glycemic index for weight-loss maintenance. N Engl J Med2010;363:2102-13. doi:10.1056/NEJMoa1007137 pmid:21105792CrossRefPubMedWeb of ScienceGoogle Scholar
↵Qi Q, Chu AY, Kang JH, et al. Sugar-sweetened beverages and genetic risk of obesity. N Engl J Med2012;367:1387-96. doi:10.1056/NEJMoa1203039 pmid:22998338CrossRefPubMedWeb of ScienceGoogle Scholar
↵Levine JA, Eberhardt NL, Jensen MD. Role of nonexercise activity thermogenesis in resistance to fat gain in humans. Science1999;283:212-4. doi:10.1126/science.283.5399.212 pmid:9880251Abstract/FREE Full TextGoogle Scholar
↵Rosenbaum M, Goldsmith R, Bloomfield D, et al. Low-dose leptin reverses skeletal muscle, autonomic, and neuroendocrine adaptations to maintenance of reduced weight. J Clin Invest2005;115:3579-86. doi:10.1172/JCI25977 pmid:16322796CrossRefPubMedWeb of ScienceGoogle Scholar
↵Rosenbaum M, Vandenborne K, Goldsmith R, et al. Effects of experimental weight perturbation on skeletal muscle work efficiency in human subjects. Am J Physiol Regul Integr Comp Physiol2003;285:R183-92. doi:10.1152/ajpregu.00474.2002 pmid:12609816CrossRefPubMedWeb of ScienceGoogle Scholar
↵Cummings DE, Foster-Schubert KE, Overduin J. Ghrelin and energy balance: focus on current controversies. Curr Drug Targets2005;6:153-69. doi:10.2174/1389450053174569 pmid:15777186CrossRefPubMedWeb of ScienceGoogle Scholar
↵Mihalache L, Gherasim A, Niţă O, et al. Effects of ghrelin in energy balance and body weight homeostasis. Hormones (Athens)2016;15:186-96. doi:10.14310/horm.2002.1672 pmid:27376422CrossRefPubMedGoogle Scholar
↵Ye Z, Liu G, Guo J, Su Z. Hypothalamic endoplasmic reticulum stress as a key mediator of obesity-induced leptin resistance. Obes Rev2018;19:770-85. doi:10.1111/obr.12673 pmid:29514392CrossRefPubMedGoogle Scholar
↵Crujeiras AB, Goyenechea E, Abete I, et al. Weight regain after a diet-induced loss is predicted by higher baseline leptin and lower ghrelin plasma levels. J Clin Endocrinol Metab2010;95:5037-44. doi:10.1210/jc.2009-2566 pmid:20719836CrossRefPubMedGoogle Scholar
↵Erez G, Tirosh A, Rudich A, et al. Phenotypic and genetic variation in leptin as determinants of weight regain. Int J Obes (Lond)2011;35:785-92. doi:10.1038/ijo.2010.217 pmid:21042325CrossRefPubMedGoogle Scholar
↵Mavri A, Stegnar M, Sabovic M. Do baseline serum leptin levels predict weight regain after dieting in obese women?Diabetes Obes Metab2001;3:293-6. doi:10.1046/j.1463-1326.2001.00134.x pmid:11520310CrossRefPubMedGoogle Scholar
↵Sacks FM, Bray GA, Carey VJ, et al. Comparison of weight-loss diets with different compositions of fat, protein, and carbohydrates. N Engl J Med2009;360:859-73. doi:10.1056/NEJMoa0804748 pmid:19246357CrossRefPubMedWeb of ScienceGoogle Scholar
↵Hall KD, Guo J, Chen KY, et al. Potential bias of doubly labeled water for measuring energy expenditure differences between diets varying in carbohydrate. bioRxiv.The Preprint Server for Biology, 2018, doi:10.1101/403931.CrossRefGoogle Scholar
↵Haggarty P, McGaw BA, Fuller MF, Christie SL, Wong WW. Water hydrogen incorporation into body fat in pigs: effect on double/triple-labeled water method. Am J Physiol1991;260:R627-34.pmid:2001012PubMedGoogle Scholar
↵Parks EJ, Krauss RM, Christiansen MP, Neese RA, Hellerstein MK. Effects of a low-fat, high-carbohydrate diet on VLDL-triglyceride assembly, production, and clearance. J Clin Invest1999;104:1087-96. doi:10.1172/JCI6572 pmid:10525047CrossRefPubMedWeb of ScienceGoogle Scholar
↵Hudgins LC, Seidman CE, Diakun J, Hirsch J. Human fatty acid synthesis is reduced after the substitution of dietary starch for sugar. Am J Clin Nutr1998;67:631-9. doi:10.1093/ajcn/67.4.631 pmid:9537610Abstract/FREE Full TextGoogle Scholar
↵Schwarz JM, Neese RA, Turner S, Dare D, Hellerstein MK. Short-term alterations in carbohydrate energy intake in humans. Striking effects on hepatic glucose production, de novo lipogenesis, lipolysis, and whole-body fuel selection. J Clin Invest1995;96:2735-43. doi:10.1172/JCI118342 pmid:8675642CrossRefPubMedWeb of ScienceGoogle Scholar
↵Strawford A, Antelo F, Christiansen M, Hellerstein MK. Adipose tissue triglyceride turnover, de novo lipogenesis, and cell proliferation in humans measured with 2H2O. Am J Physiol Endocrinol Metab2004;286:E577-88. doi:10.1152/ajpendo.00093.2003 pmid:14600072CrossRefPubMedWeb of ScienceGoogle Scholar
↵Guo ZK, Cella LK, Baum C, Ravussin E, Schoeller DA. De novo lipogenesis in adipose tissue of lean and obese women: application of deuterated water and isotope ratio mass spectrometry. Int J Obes Relat Metab Disord2000;24:932-7. doi:10.1038/sj.ijo.0801256 pmid:10918543CrossRefPubMedGoogle Scholar
↵Diraison F, Yankah V, Letexier D, Dusserre E, Jones P, Beylot M. Differences in the regulation of adipose tissue and liver lipogenesis by carbohydrates in humans. J Lipid Res2003;44:846-53. doi:10.1194/jlr.M200461-JLR200 pmid:12562844Abstract/FREE Full TextGoogle Scholar
↵Hudgins LC, Baday A, Hellerstein MK, et al. The effect of dietary carbohydrate on genes for fatty acid synthase and inflammatory cytokines in adipose tissues from lean and obese subjects. J Nutr Biochem2008;19:237-45. doi:10.1016/j.jnutbio.2007.02.013 pmid:17618104CrossRefPubMedWeb of ScienceGoogle Scholar
↵Chong MF, Hodson L, Bickerton AS, et al. Parallel activation of de novo lipogenesis and stearoyl-CoA desaturase activity after 3 d of high-carbohydrate feeding. Am J Clin Nutr2008;87:817-23. doi:10.1093/ajcn/87.4.817 pmid:18400702Abstract/FREE Full TextGoogle Scholar
↵Letexier D, Pinteur C, Large V, Fréring V, Beylot M. Comparison of the expression and activity of the lipogenic pathway in human and rat adipose tissue. J Lipid Res2003;44:2127-34. doi:10.1194/jlr.M300235-JLR200 pmid:12897191Abstract/FREE Full TextGoogle Scholar
↵Viguerie N, Vidal H, Arner P, et al., Nutrient-Gene Interactions in Human Obesity–Implications for Dietary Guideline (NUGENOB) project. Adipose tissue gene expression in obese subjects during low-fat and high-fat hypocaloric diets. Diabetologia2005;48:123-31. doi:10.1007/s00125-004-1618-x pmid:15624093CrossRefPubMedWeb of ScienceGoogle Scholar
↵Aarsland A, Chinkes D, Wolfe RR. Hepatic and whole-body fat synthesis in humans during carbohydrate overfeeding. Am J Clin Nutr1997;65:1774-82. doi:10.1093/ajcn/65.6.1774 pmid:9174472Abstract/FREE Full TextGoogle Scholar
↵Minehira K, Vega N, Vidal H, Acheson K, Tappy L. Effect of carbohydrate overfeeding on whole body macronutrient metabolism and expression of lipogenic enzymes in adipose tissue of lean and overweight humans. Int J Obes Relat Metab Disord2004;28:1291-8. doi:10.1038/sj.ijo.0802760 pmid:15303106CrossRefPubMedWeb of ScienceGoogle Scholar
↵Rosenbaum M, Ravussin E, Matthews DE, et al. A comparative study of different means of assessing long-term energy expenditure in humans. Am J Physiol1996;270:R496-504.pmid:8780213PubMedGoogle Scholar
↵Bueno NB, de Melo IS, de Oliveira SL, da Rocha Ataide T. Very-low-carbohydrate ketogenic diet v. low-fat diet for long-term weight loss: a meta-analysis of randomised controlled trials. Br J Nutr2013;110:1178-87. doi:10.1017/S0007114513000548 pmid:23651522CrossRefPubMedGoogle Scholar
↵Johnston BC, Kanters S, Bandayrel K, et al. Comparison of weight loss among named diet programs in overweight and obese adults: a meta-analysis. JAMA2014;312:923-33. doi:10.1001/jama.2014.10397 pmid:25182101CrossRefPubMedWeb of ScienceGoogle Scholar
↵Mancini JG, Filion KB, Atallah R, Eisenberg MJ. Systematic review of the mediterranean diet for long-term weight loss. Am J Med2016;129:407-415.e4.pmid:26721635CrossRefPubMedGoogle Scholar
↵Mansoor N, Vinknes KJ, Veierød MB, Retterstøl K. Effects of low-carbohydrate diets v. low-fat diets on body weight and cardiovascular risk factors: a meta-analysis of randomised controlled trials. Br J Nutr2016;115:466-79. doi:10.1017/S0007114515004699 pmid:26768850CrossRefPubMedGoogle Scholar
↵Sackner-Bernstein J, Kanter D, Kaul S. Dietary intervention for overweight and obese adults: comparison of low-carbohydrate and low-fat diets. A meta-analysis. PLoS One2015;10:e0139817. doi:10.1371/journal.pone.0139817 pmid:26485706CrossRefPubMedGoogle Scholar
↵Tobias DK, Chen M, Manson JE, Ludwig DS, Willett W, Hu FB. Effect of low-fat diet interventions versus other diet interventions on long-term weight change in adults: a systematic review and meta-analysis. Lancet Diabetes Endocrinol2015;3:968-79. doi:10.1016/S2213-8587(15)00367-8 pmid:26527511CrossRefPubMedGoogle Scholar



 English
English Bahasa Melayu
Bahasa Melayu Bahasa Indonesia
Bahasa Indonesia Tiếng Việt
Tiếng Việt ไทย
ไทย